—
HPI - Stredoeurópsky inštitút pre zdravotnú politiku > Publikácie > Zdravotníctvo – trhy, regulácia, politika > Reformné procesy v zdravotníctve – obdobie rokov 2000-2012
Reformné procesy v zdravotníctve – obdobie rokov 2000-2012
pondelok, 01. apríl 2013, 18:50 — Dušan Zachar

Autor kapitoly: Dušan Zachar, Inštitút pre ekonomické a sociálne reformy INEKO
V tejto kapitole by sme chceli ukázať, ako vyzeral reformný proces v zdravotníctve v rokoch 2000-2012. Popíšeme najdôležitejšie navrhované, ale najmä prijaté legislatívne zmeny počas sledovaného obdobia, ktoré mali ambíciu zásadnejším spôsobom meniť fungovanie systému zdravotníctva v SR.
 |
OBSAH KAPITOLY: |
Kľúčové slová:
reforma, transformácia, záujmové skupiny, obmedzené zdroje, dlh, oddlžovanie, mäkké a tvrdé rozpočtové obmedzenia, morálny hazard, privatizácia, súkromné vlastníctvo, solidárny základný balík, štandardné diagnostické a liečebné postupy, zdravotné poistenie, pripoistenie, zdravotné poisťovne, platobná schopnosť, unitárny systém, prerozdeľovací mechanizmus, PCG-systém, poskytovatelia zdravotnej starostlivosti, zdravotnícke zariadenia, akciová spoločnosť, nezisková organizácia, decentralizácia, minimálna sieť, indikátory kvality, dohľad nad zdravotnou starostlivosťou, spoluúčasť pacienta, ochranný limit, paušálne poplatky, výmenné lístky, farmakoekonomika, efektívnosť, zisk, exekúcie, regulácia, lieková politika, generická preskripcia, degresívna obchodná prirážka, referencovanie cien liekov, kategorizácia, vernostné systémy, lekárenské siete, katalogizácia, rajonizácia, zdravotnícki pracovníci, komory, protestná akcia lekárov, odmeňovanie, minimálne mzdové nároky, kapitácia, výkony, (ne)prioritné diagnózy, DRG-systém
1) Úvod
Pre účely tejto kapitoly si pojem reforma môžeme definovať ako prebudovávanie určitého systému, resp. ako uskutočňovanie výrazných zmien či úprav pravidiel, ktoré majú za cieľ niečo zlepšiť. Vhodná je tiež definícia Beblavého a Sičákovej (2001), ktorí chápu reformu aj ako špecifický typ verejnej politiky (navrhované a prijaté politické stratégie a riešenia) zameraný na významnú a rýchlu zmenu verejnej politiky v určitej oblasti cielenú na dosiahnutie nového kvalitatívneho stavu.
Štandardne by ekonómovia[1] roky 2000-2010, čiže obdobie 10 až 20 rokov po páde komunizmu, zaradili určite už do druhej, evolučnej, etapy transformácie ekonomiky a spoločnosti, kedy prichádza na rad vytváranie funkčných inštitúcií trhovej ekonomiky, zabezpečovanie dlhodobého a udržateľného rastu, resp. do fázy prijímania reforiem druhej či tretej generácie[2]. Špecifikom, a nielen slovenského, zdravotníctva však je, že popri kreovaní dobre fungujúcich inštitúcií a pravidiel sa zároveň musí boriť tiež s problémami vyplývajúcimi z nedokončenej prvej, revolučnej, etapy transformácie, ktorú Zemanovičová (2000) charakterizuje prijímaním rýchlych a zásadných zmien v oblasti privatizácie majetku, liberalizácie cien a zahraničného obchodu, a makroekonomickej stabilizácie. Určite sa totiž nedá očakávať, že v silne regulovanom sektore zdravotníctva budú hneď všetky zdravotnícke zariadenia sprivatizované a všetky ceny liberalizované. To znamená, že v zdravotníctve sa aj naďalej budú prekrývať viaceré fázy transformácie, ktoré prebehli v iných sektoroch viac-menej jedna po druhej a na seba plynulo nadväzovali. V prípade zdravotníctva môžeme teda očakávať súvislý, dlhodobý proces rôznorodých zmien, ktorý bude v sebe zahŕňať prehlbujúcu sa deetatizáciu a liberalizáciu zdravotníctva a súčasne formovanie napríklad inštitúcií a pravidiel pre reguláciu a efektívny dohľad nad poskytovaním zdravotnej starostlivosti a verejným zdravotným poistením. Pôjde skôr o postupné, evolučné zmeny, obsahujúce často i prechodné adaptačné obdobia. Jurzyca (2000) nazýva túto etapu fázou permanentnej reformy, ktorá je okrem iného náročná na čas, peniaze, vedomosti, politický konsenzus, ako aj na zapojenie občana do správy vecí verejných.
Charakteristickým a zároveň pre presadzovanie reforiem aj značne limitujúcim znakom zdravotníctva je, že naň pôsobí veľké množstvo priamo zainteresovaných subjektov či záujmových skupín (tzv. stakeholders), ktoré zastávajú často úplne protichodné pozície. Navyše takmer každý občan využíva služby zdravotníctva po celý svoj život a veľmi citlivo ich aj vníma. Preto je presadenie akejkoľvek významnejšej zmeny často veľmi komplikovaný a zdĺhavý proces, ktorý málokedy prinesie plody pre reformujúcich politikov už počas 4-ročného volebného cyklu. Okrem toho si účinné systémové zmeny mnohokrát vyžadujú prijímanie aj nepopulárnych opatrení, ktoré prinášajú odpor a negatívne reakcie ľudí a politických partnerov. Tieto vysoké politické náklady samozrejme do značnej miery limitujú motiváciu politikov realizovať zásadné zmeny v zdravotníckom systéme. Preto neprekvapuje, že sa doteraz na Slovensku nepodarilo ani jednému ministrovi zdravotníctva zrealizovať a dokončiť komplexnú, ucelenú reformu zdravotníctva počas jedného volebného obdobia. Buďto chýbali „osvietení“ politici – reformátori, alebo ak sa aj našli, chýbal im ďalší čas či väčšia politická podpora na dokončenie reformného úsilia.
Riadiť a reformovať rezort zdravotníctva je v slovenskom prostredí jednou z najťažších a najnevďačnejších úloh v celej verejnej správe. Trochu expresívne to vyjadril i Tibor Šagát, ktorý v roku 1998 na prvom stretnutí s novinármi vo funkcii ministra zdravotníctva označil svoj ministerský post ako ,,kombináciu elektrického kresla a drevenej latríny“[3].
2) Nevýrazné obdobie (ne)hľadania cesty – roky 2000–2002
Zdravotníctvo zápasilo počas tohto obdobia[4] s rovnakými problémami ako roky predtým – chýbala vízia, ucelená predstava o reforme, chýbala odvaha presadiť bolestivé, nepopulárne systémové kroky na jeho ozdravenie. Prijímali sa čiastkové opatrenia, kozmetické ad hoc úpravy, ktoré nemali za cieľ meniť chorý systém od základov, zvýšiť jeho efektívnosť a finančne ho stabilizovať, ale mali len na určitý čas zmierňovať bezprostredné problémy v zdravotníctve, a zároveň ich riešenie definitívne odsúvali do budúcnosti. Dávala sa záplata na záplatu, ale diera sa napriek tomu nezmenšovala, ba práve naopak, dlh každým mesiacom narastal o viac ako 700 miliónov korún[5], pričom jeho celková výška predstavovala vyše tretiny ročných výdavkov na zdravotníctvo[6]. Riešili sa dôsledky, a nie príčiny zlého stavu v zdravotníctve. Takéto postupy prehlbovali zadlžovanie rezortu, alebo jednoducho presúvali túto ťarchu na ostatných poskytovateľov zdravotnej starostlivosti. Príkladmi boli nedostatočné platby štátu za svojich poistencov, nedostatočne finančne kryté cenové opatrenia týkajúce sa maximálnych a minimálnych cien pre zdravotnícke zariadenia, zákaz exekúcie majetku zdravotných poisťovní a zdravotníckych zariadení (pozri nižšie Rámček 1), ako aj finančne nepokryté zvyšovanie platov zdravotníckych pracovníkov.
- Po škandalóznom liečení vážneho ochorenia vtedajšieho prezidenta SR Rudolfa Schustera v lete 2000, kedy prišli na pomoc rakúski odborníci a hospitalizácia prezidenta v Innsbrucku, čo verejnosti symbolizovalo nefunkčnosť slovenského zdravotníctva, došlo k výmene na poste ministra zdravotníctva. Prioritami nového ministra Romana Kováča bolo urýchliť transformáciu systému zdravotnej starostlivosti. To predpokladalo dokončiť racionalizáciu (redukciu) siete zdravotníckych zariadení a zmenu spôsobu ich riadenia. Nemocnice sa mali odštátniť a pretransformovať na verejnoprospešné neziskové organizácie. Centrálny spôsob riadenia sa mal zmeniť na samosprávny a kompetencie mali prejsť na samotných zdravotníkov. Štát si mal ponechať iba kontrolu. Malo sa rozvinúť viaczdrojové financovanie zdravotníctva, čo predpokladalo prijať nové zákony o zdravotnom poistení a o zdravotnom pripoistení. Tieto kroky by si vyžiadali i nepopulárne znižovanie spotreby liekov, zdravotníckych zariadení a počtu pracovníkov v zdravotníctve.
-
Jedným z výsledkov protestných akcií zdravotníckych pracovníkov, ktorí žiadali vyrovnaný rozpočet pre zdravotníctvo, lepšie finančné ohodnotenie ich práce a do konca roku 2000 prijatie návrhu reálnej koncepcie transformácie zdravotníctva, bolo vypracovanie koncepčného materiálu pod názvom Analýza hospodárenia systému zdravotnej starostlivosti a návrh opatrení na zlepšenie hospodárenia a finančnej situácie systému zdravotnej starostlivosti Ministerstvom zdravotníctva (MZ) SR. Materiál okrem analýzy vtedajšieho stavu obsahoval základné ciele reformy, opatrenia a podmienky ich realizácie. V koncepcii figurovalo medzi základnými cieľmi reformy vyrovnanie bilancie hospodárenia systému, zvýšenie objemu verejných zdrojov, zvýšenie aktívnej ekonomickej účasti občana na zdravotnej starostlivosti (ZS), nárast podielu súkromných zdrojov na celkových výdavkoch v zdravotníctve[7], zníženie rozsahu ZS poskytovanej zo zdrojov verejného zdravotného poistenia (pokrývajúceho takmer celú škálu výkonov ZS) a racionalizačné opatrenia. Zdravotné poistenie sa malo rozčleniť na základné povinné poistenie pokrývajúce základný štandard ZS, dobrovoľné doplnkové poistenie pokrývajúce ZS nehradenú zo základného poistenia a pripoistenie na hradenie služieb, ktoré sú nadštandardné (napr. vybavenie nemocničnej izby). Od roku 2002 sa mal zaviesť príspevok štátu na nepoistiteľné riziko (transplantácie orgánov, onkologické ochorenia, rýchla zdravotnícka pomoc), zvýšiť vymeriavací základ pre výpočet zdravotného poistenia, ktoré za ekonomicky neaktívnych občanov platí štát. Zracionalizovať systém malo poskytovanie ZS formou dennej diagnostiky a liečby, čo malo skrátiť priemerný ošetrovací čas, ďalej zníženie počtu akútnych postelí v lôžkových zdravotníckych zariadeniach na európsky priemer 5 na 1000 obyvateľov[8], presunutie kompetencií v oblasti regulácie cien zdravotníckych služieb a tovaru na MZ SR, znižovanie spotreby liečiv usmerňovaním lekárov k efektívnejšiemu rozhodovaniu o liekových výdavkoch a pod.
Odborníci[9] síce privítali návrh koncepcie reformy zdravotníctva, no zároveň zdôrazňovali, že zatiaľ každá vláda iba verbálne deklarovala úmysel reformovať zdravotníctvo a nezačala konať prijatím konkrétnych ozdravných krokov vedúcich k zásadnej zmene fungovania systému. Nakoniec aj táto snaha o transformáciu zdravotníctva skončila len na papieri, ako nesplnené verbálne predsavzatie.
Rámček 1: Nekonečný „dočasný“ zákaz exekúcií v zdravotníctve
|
V júli 2001 schválila Národná rada Slovenskej republiky (NR SR) novelu Exekučného poriadku, ktorej oficiálnym cieľom bolo vylúčením majetku zdravotníckych zariadení a zdravotných poisťovní z exekúcií na obdobie 6 mesiacov zastaviť únik finančných zdrojov určených na bežnú prevádzku zdravotníckych zariadení. Išlo však predovšetkým o zabránenie definitívneho kolapsu slovenského zdravotníctva a získanie časového priestoru na zabezpečenie približne 9,5 mld. Sk z privatizácie pre zdravotníctvo. Z exekúcií boli vylúčené finančné prostriedky na účtoch zdravotných poisťovní získané z poistného na zdravotné poistenie, finančné prostriedky na účtoch zdravotníckych zariadení, ktoré boli určené na poskytovanie zdravotnej starostlivosti, majetok zdravotných poisťovní a zdravotníckych zariadení, bez ktorého by nemohli plniť svoje úlohy, ak bol obstaraný z prostriedkov verejného zdravotného poistenia, lieky a zdravotnícke pomôcky. V decembri 2001 nasledovala ďalšia novela, ktorá predĺžila zákaz exekúcií v zdravotníctve do konca roku 2002, a tak veriteľom zdravotných poisťovní a poskytovateľov zdravotnej starostlivosti zabránila vymáhať si svoje pohľadávky prostredníctvom súdnych exekútorov. Novela vznikla predovšetkým kvôli najväčšej štátnej Všeobecnej zdravotnej poisťovni (VšZP), ktorá dlhovala lekárňam za lieky vyše 6 mld. Sk a objem jej záväzkov voči lekárom a nemocniciam za ich výkony presahoval 1 mld. Sk. Zámerom novely bolo opätovne zabránenie definitívnemu rozpadu financovania zdravotníctva v SR. V novembri 2002 poslanci NR SR opätovne predĺžili zákaz exekúcií majetku zdravotníckych zariadení a zdravotných poisťovní, a to z obdobného dôvodu ako roky predtým – zabránenie ohrozeniu poskytovania zdravotnej starostlivosti v dôsledku možných exekučných rozhodnutí a získanie času na oddlženie zdravotných poisťovní a zdravotníckych zariadení. MZ SR plánovalo v priebehu roka 2003 zákaz exekúcií zrušiť. No neprešlo veľa času a už v decembri 2004 bolo v parlamente prijaté obmedzenie exekúcií v zdravotníctve o ďalší rok. Do konca roku 2005 tak boli pred exekúciami znovu chránené tak zdravotnícke zariadenia, ako aj zdravotné poisťovne. MZ SR zdôvodňovalo potrebu prijatia tejto úpravy tým, že zdravotnícke zariadenia a zdravotné poisťovne sa mali transformovať do konca roku 2006, resp. u poisťovní do konca júna 2005 na akciové spoločnosti, a tak by boli od januára 2005 práve v procese transformácie veľmi zraniteľné. Riešenie ich záväzkov ešte nebolo dokončené, čo bolo ďalším dôvodom, prečo MZ SR považovalo za účelné dočasne obmedziť možnosť exekúcie ich majetku. Tvrdé rozpočtové obmedzenia sa mali začať uplatňovať až od momentu ich transformácie na akciové spoločnosti. V tomto časovom období malo zároveň prísť aj k ich definitívnemu oddlženiu. Od začiatku roka 2006 už nemali byť pred exekúciami chránené žiadne zdravotnícke zariadenia. Po nástupe vlády R. Fica však v septembri 2006 poslanci schválili ochranu štátnych, krajských, obecných a transformovaných neziskových zdravotníckych zariadení pred exekúciami, a to do konca roku 2007. Zamedzením exekúcií sa mali ochrániť jednotlivé zadlžené zariadenia pred zatváraním, a tým zachovať dostupnosť zdravotnej starostlivosti pre občanov. Ústavný súd SR však ešte v decembri 2006 pozastavil účinnosť ustanovení týkajúcich sa ochrany pred exekúciami, keďže norma zaviedla nerovnakú mieru ochrany vlastníckeho práva v závislosti od právnej povahy vlastníka – súkromné zdravotnícke zariadenia nemali legislatívnu ochranu pred exekúciami. Nakoľko vyňatie nemocníc spod exekúcií malo trvať do konca roka 2007, dokedy Ústavný súd SR nestihol vydať rozhodnutie vo veci, nakoniec konanie zastavil. Pripomenul však svoje rozhodnutie z roku 2000, kedy konštatoval protiústavnosť ochrany nemocníc a zdravotných poisťovní pred exekúciami. Zákazom exekúcií sa znevýhodňovala jedna skupina veriteľov, čo vytváralo nerovnosť medzi zmluvnými partnermi. Nemožnosť veriteľa efektívne si uplatniť svoje pohľadávky predstavuje deformáciu trhového prostredia a nemotivuje dlžníkov k racionálnemu a efektívnemu hospodáreniu (tzv. morálny hazard[10]). To sa ešte zvýrazňovalo neustálym predlžovaním zákazu exekúcií. Týmto znovunastoľovaním tzv. mäkkých rozpočtových obmedzení sa chtiac-nechtiac podporovala korupcia, neefektívne nemocnice a narastanie dlhov, čo iba prehlbovalo agóniu slovenského zdravotníctva. Exekúcie, príp. bankrot sú štandardné trhové prvky pomáhajúce oddeliť dobre hospodáriace subjekty od tých stratových a zadlžených, čo má vplyv na správne nastavenie motivácií a udržateľnosť systému. Logika navrhovateľov ochrany zdravotníckych zariadení a zdravotných poisťovní pred exekúciami by sa dala prirovnať k prípadu, keď rodič učí svoje dieťa plávať v bazéne s prísľubom, že keď sa to naučí, tak potom mu tam napustí aj vodu. Dovtedy nie, veď by sa mohlo utopiť… |
-
Zajac a Pažitný (2002) označili cenové opatrenie MZ SR z decembra 2001, ktoré zaviedlo nový systém úhrad poisťovní voči poskytovateľom, za jediné pozitívum pôsobenia Romana Kováča vo funkcii ministra zdravotníctva. Cenový výmer, napriek značnému odporu lekárov, zvýšil v ambulantnej sfére rozpätie ceny bodu za výkon a umožnil, aby sa kapitačná platba[11] mohla nielen zvýšiť, ale v prípade neracionálneho predpisovania liekov aj znížiť. Významnejšiu zmenu prinieslo cenové opatrenie MZ SR lôžkovým zariadeniam, keďže zaviedlo nový systém platby za poskytovanú ústavnú zdravotnú starostlivosť – zmluvné objednávanie si výkonov medzi zdravotnými poisťovňami a nemocnicami[12]. Zástupcovia nemocníc s tým nesúhlasili. Zdravotné poisťovne si mali na 3 mesiace vopred objednať konkrétne služby – výkony a počet pacientov, ktorých liečenie sú v tej ktorej nemocnici schopné financovať.
Išlo tu o náznak diferencovania úhrad a odmeňovania poskytovateľov za vykonanú prácu – diagnózu. Výsledkom mal byť len taký počet ošetrení, na ktorý postačujú verejné zdroje, čím sa mal vytvoriť tlak na zefektívnenie činnosti nemocníc. Zmena platobného mechanizmu bola východiskom z núdze slovenského zdravotníctva, ktoré fungovalo nad svoje pomery – spotrebovávalo viac peňazí, ako doňho pritekalo. Opatrenie bolo možné vnímať ako určitú snahu riešiť problémy slovenského zdravotníctva, ale bolo len izolovaným pokusom o obmedzenie nákladov zdravotnej starostlivosti, ktoré v nezreformovanom systéme „bezplatného“ zdravotníctva neprinieslo želateľné účinky.
-
Jedným z predpokladov uskutočnenia účinnej transformácie slovenského zdravotníctva bola aj privatizácia zdravotníckych zariadení. Tento proces sa urýchlil najmä v závere funkčného obdobia prvej vlády Mikuláša Dzurindu. Celkovo sa malo odštátniť 169 zdravotníckych zariadení[13]. Podmienkou privatizácie bolo zachovanie zdravotnej starostlivosti v odštátnených zariadeniach. Nový vlastník sa v zmluve musel zaviazať, že bude minimálne 15 rokov poskytovať zdravotnú starostlivosť v privatizovanom objekte. Ďalšou formou odštátnenia zdravotníckych zariadení bol ich bezodplatný prevod na mestá a obce. Štát mal pôvodne previesť zdravotnícke zariadenia na samosprávu bez dlhov, vláda však dodatočne rozhodla, že prejdú i so záväzkami. Od začiatku roka 2003 mali prejsť v rámci decentralizácie verejnej správy niektoré samostatné ambulancie, liečebne pre dlhodobo chorých, hospice, psychiatrické liečebne, polikliniky a ústavné zariadenia – nemocnice I. a II. typu pod správu obcí a vyšších územných celkov (VÚC). Ministerstvo zdravotníctva si ponechalo právomoc kontrolovať odštátnené zdravotnícke zariadenia.
Ambíciou bolo, aby zdravotné strediská a polikliniky dostali reálnych vlastníkov, ktorí budú musieť zodpovedne a hospodárne nakladať so zdrojmi a vlastným majetkom. Negatívom bolo, že proces predajov sa odohrával v nefunkčnom systéme a sprevádzala ho nízka transparentnosť pri niektorých privatizačných rozhodnutiach. Ďalšiu etapu deetatizácie zdravotníctva mala uskutočniť už nová vláda.
3) Obdobie („Zajacovej“) reformy – roky 2003–2005
Doposiaľ najrazantnejšiu a najzásadnejšiu zmenu slovenského zdravotníctva sľuboval v októbri 2002 nastupujúci minister Rudolf Zajac. Ako jeden z mála mal jasnú predstavu o reforme a mal ju v základných rysoch pripravenú a publikovanú už pred svojim nástupom do funkcie[14], čo je v našich končinách nezvyčajný, ale z hľadiska efektívnej tvorby verejnej politiky a reformy o to viac chvályhodný jav. Je to totižto jeden z predpokladov, aby zásadné opatrenia reformy stihli prejsť legislatívnym procesom ešte v prvej polovici volebného obdobia, čím by sa vyhli negatívnym prejavom politického cyklu[15]. Navyše potom zostáva v druhej polovici volebného obdobia časový priestor na doladenie a korekciu prijatých reformných zmien. V prípade „Zajacovej reformy“ sa toto viac-menej podarilo. Nepodarilo sa však presadiť všetky dôležité zmeny, takže sa dá konštatovať, že reforma v rozsahu, ako bola plánovaná, zostala nedokončená. Okrem objektívnych časových a kapacitných príčin bola zásadným brzdiacim elementom relatívne silná rezistencia voči reforme vnútri sektora[16] a s približujúcimi sa voľbami i slabnúca politická podpora druhej Dzurindovej vlády, ktorá strácala väčšinu v parlamente, čo si vyžadovalo prijímať mnohé ústupky z pôvodných predsavzatí.
Východiskový stav slovenského zdravotníctva v roku 2002, v čase nástupu druhej Dzurindovej vlády k moci, bol neutešený, čo však na druhej strane mohlo byť aj živnou pôdou pre reformu[17]. Zajac a Pažitný (2002) konštatovali, že vonkajší dlh systému voči dodávateľom dosahoval takmer 30 mld. korún, pričom vnútorný (t.j. napr. morálne opotrebenie techniky, zariadení a budov) presahoval 50 mld. korún. V rezorte dominovala okrem neustáleho zadlžovania i nízka efektívnosť využívania zdrojov, ďalej tzv. mäkké rozpočtové obmedzenia[18], slabá výkonnosť systému, ktorá sa odzrkadľovala i na relatívne horších výsledkoch slovenského zdravotníctva v oblasti zdravotného stavu obyvateľstva pri európskom porovnaní[19]. Slovenské zdravotníctvo bolo verejnosťou vnímané ako jedna z najproblémovejších oblastí a ako odvetvie s najvyššou mierou korupcie v spoločnosti[20]. Pažitný a Zajac (2001) odhadovali výšku úplatkov v zdravotníctve, tzv. neformálne platby, na úrovni 12 mld. korún[21]. Preto ani niet divu, že občania Slovenska boli spomedzi okolitých krajín najmenej spokojní s fungovaním zdravotníctva vo svojej vlastnej krajine (viď Tabuľka 1):
Tabuľka 1: Spokojnosť so zdravotníckym systémom vo vlastnej krajine
|
krajina |
rok 2002 |
|---|---|
|
Rakúsko |
85 % |
|
Česká republika |
63 % |
|
Maďarsko |
38 % |
|
Poľsko |
37 % |
|
Slovensko |
24 % |
|
ø EÚ-15 |
44 % |
|
ø kandidátske krajiny |
39 % |
Pozn.: Údaj uvádza percento ľudí, ktorí sú veľmi alebo celkom spokojní so zdravotníckym systémom vo svojej krajine.
Zdroj: Prieskum Eurobarometer, Európska komisia
Hlavným cieľom reformy zdravotníctva ministra Zajaca v situácii obmedzených zdrojov, rastúcich nárokov a očakávaní občanov a stále sa novo tvoriacich a narastajúcich dlhov bolo vybalansovanie zdrojov a výdavkov v zdravotníctve[22] zvýšením efektívnosti systému (na strane ponuky), mobilizáciou zdrojov zvýšením spoluúčasti pacienta (na strane zdrojov) a upravením očakávaní ľudí (na strane dopytu). Vláda sa vo svojom Programovom vyhlásení zaviazala, že prijme také opatrenia, aby od roku 2004 už nedochádzalo k tvorbe nového dlhu v zdravotníctve[23].
Minister Zajac si v programových tézach stanovil:
- reformu zdravotníctva postaviť na jasnom zadefinovaní obmedzeného rozsahu zdravotnej starostlivosti hradenej povinným poistným, na tvrdom rozpočtovom obmedzení a komerčnom pripoistení
- zásadnú reformu zdravotníctva založiť na rozdelení doteraz poskytovaných služieb na systém povinného a doplnkového poistenia, vzniku flexibilnej siete postavenej na kontraktačnej štruktúre, rovnosti šancí a povinností poskytovateľov bez ohľadu na vlastníctvo a zmenu kompetencií
- zaviesť otvorenejšiu liekovú politiku s určitou trvalou a vopred danou spoluúčasťou pacienta
- optimalizovať sieť lôžkových zdravotníckych zariadení a zaviesť reálny systém ich financovania (DRG[24] systém).
Rudolf Zajac začal ešte na sklonku roka 2002 so stabilizačnými opatreniami zameranými na zastavenie rastu dlhu[25] (napr. zavedenie paušálnych poplatkov za služby súvisiace so zdravotnou starostlivosťou (tzv. 20-korunáčky), nové iniciatívy v liekovej politike). Po inovatívnej metóde oddlžovania zdravotníctva prostredníctvom štátnej akciovej spoločnosti Veriteľ (pozri nižšie Rámček 2), ktorá bola pozitívnym posunom oproti predchádzajúcim pokusom o „oddlžovanie“ zdravotníctva, ale ktorá priniesla i množstvo rozporuplných názorov, prišli v roku 2004 na rad systémové opatrenia a samotné gro reformy zdravotníctva. Balík 6 reformných zákonov[26] mal o.i. určiť rozsah zdravotnej starostlivosti hradenej na základe verejného zdravotného poistenia, zvýšiť konkurenciu a určiť pravidlá pre nových hráčov v sektore, zefektívniť systém fungovania zdravotného poistenia, transformovať zdravotné poisťovne na akciové spoločnosti, ustanoviť Úrad pre dohľad nad zdravotnou starostlivosťou. Potom mali nasledovať sieťové opatrenia (napr. vymedzenie pojmu a právneho postavenia poskytovateľov zdravotnej starostlivosti, definovanie zdravotníckych povolaní, funkcie komôr, presunutie kompetencií na manažmenty nemocníc, zavedenie diferencovaného odmeňovania poskytovateľov, ako aj ich zamestnancov). Nový zreformovaný systém mal podľa navrhnutej koncepcie reformy zdravotníctva začať fungovať od roku 2004, ale realita posunula štart nového systému o 1 až 2 roky neskôr.
-
V druhej polovici decembra 2002 schválila vláda návrh novely zákona o zdravotnej starostlivosti, ktorá mala zaviesť paušálne poplatky za služby súvisiace so zdravotnou starostlivosťou. Po prijatí novely parlamentom však vtedajší prezident Rudolf Schuster vrátil normu späť do NR SR, ktorá ju po nepriaznivých ohlasoch vo verejnosti definitívne schválila aj s viacerými zmäkčujúcimi pozmeňujúcimi návrhmi začiatkom apríla 2003. Od júna 2003 tak boli marginálne poplatky uvalené na tie činnosti, ktoré síce s poskytovaním zdravotnej starostlivosti súvisia, ale priamo zdravotnou starostlivosťou nie sú – návšteva lekára v ambulancii (20 Sk), pobyt v nemocnici (50 Sk/deň), v kúpeľoch (50-220 Sk/deň v závislosti od diagnózy) , návšteva pohotovosti alebo poskytnutie lekárskej služby prvej pomoci (60 Sk), vydanie lieku na lekársky predpis (20 Sk), zdravotnícka doprava sanitkou (2 Sk/km).
Minister očakával od zavedenia paušálnych poplatkov najmä obmedzenie nadmernej spotreby zdravotníckych služieb, liekov a zdravotníckych pomôcok a sťaženie zneužívania systému[27]. Poplatkami chcel jednak obmedziť korupciu (v duchu filozofie: ak si niečo platím, nebudem ešte aj podplácať), jednak znížiť výdavky nemocníc, zvýšiť zodpovednosť pacienta za vlastné zdravie a docieliť, aby si občania uvedomovali, že v zdravotníctve nič nie je zadarmo, že každá služba má svoju cenu. Poplatky mali podľa ministra motivovať pacienta, aby začal od poskytovateľov zdravotnej starostlivosti požadovať kvalitné služby, za ktoré si čiastočne priamo zaplatil. Rudolf Zajac uznal, že zavedenie poplatkov nebolo systémové riešenie. Bolo to podľa neho stabilizačné opatrenie, ktoré malo pomôcť zmierniť neustále narastanie dlhu. Spoplatnenie služieb malo podľa neho otvoriť tiež diskusiu o prioritách vo financovaní zdravotnej starostlivosti. Začať reformu zdravotníctva od pacienta bolo podľa slov ministra Zajaca „technicky najjednoduchšie“[28].
Rámček 2: Permanentné oddlžovanie zdravotníctva
| Prvá Dzurindova vláda |
|
Prvými krokmi, ktoré spustili lavínovité zadlžovanie zdravotníctva, boli zvýšenia miezd v rezorte v rokoch 1996, 1997 a 2001, ktoré neboli kompenzované nárastom príjmov prostredníctvom poistného systému. Karpiš (2006) hovorí, že hlavnou snahou vládnych krokov v zdravotníctve pred rokom 2002 bolo oddlženie systému. Pre jeho zlé nastavenie, ktoré nemotivovalo k efektívnemu správaniu a zároveň garantovalo neobmedzenú spotrebu, sa to však podľa neho ani napriek použitiu jednorazových príjmov z privatizácie či zvyšovaniu príjmov prostredníctvom rastu zdravotných odvodov nedarilo. V rokoch 2000-2002 sa na oddlženie zdravotníctva použilo 9,64 mld. Sk, z toho 6,04 mld. Sk pochádzalo z neopakovateľných zdrojov z privatizácie Slovenských telekomunikácií[29]. Oddlžovalo sa jednak priamo použitím privatizačných príjmov, jednak poskytovaním návratnej finančnej výpomoci. Zajac a Pažitný (2000) konštatovali, že pri tvorení programu „oddlženia“ sa MZ SR dopustilo závažných chýb. Nebol vykonaný pre oddlžovanie nevyhnutný podrobný účtovný audit zdravotných poisťovní a štátnych lôžkových zariadení, aby sa zistila jasná časová a subjektová štruktúra dlhu. Predkladané materiály o výške dlhu neboli vierohodné, keďže sa zmiešavali jednotlivé subjekty, a nebolo jasné, aké pohľadávky a záväzky majú jednotlivé poisťovne a voči komu. Beer (2009) uviedol, že na vyplácanie veriteľov neexistovali žiadne konkrétne pravidlá a nemocnice si z peňazí na riešenie dlhov nakupovali aj nové prístrojové zariadenie a dokonca hradili i bežné výdavky. Navyše zdravotnícky systém nebol zreformovaný, nebol dostatočne finančne stabilizovaný, stále vytváral nové dlhy, čo výrazne znižovalo efektívnosť projektu oddlženia. Štátna výpomoc teda akurát na určitý krátky čas stlmila výšku dlhov, oddialila definitívne riešenie príčiny vzniku dlhov na neskôr, naliala peniaze do deravého vedra a systém sa onedlho ocitol znova tam, kde bol pred oddlžením. Dlh znovu rástol a mimoriadne a neopakovateľné zdroje z privatizácie boli prejedené – použité bez efektu. Zajac a Pažitný (2002) uvádzajú, že minister Roman Kováč prevzal zdravotníctvo od svojho predchodcu v roku 2000 s vonkajším dlhom vo výške 20,5 mld. Sk, pričom po jeho vládnutí a po „oddlžení“ predstavoval stav záväzkov po lehote splatnosti koncom roka 2002 už sumu vyše 24 mld. Sk[30]. Jasný príklad vytvárania prostredia mäkkých rozpočtových pravidiel a morálneho hazardu. |
| Druhá Dzurindova vláda |
|
Vtedajší minister financií Ivan Mikloš (2005) zastával názor, že prvým krokom vedúcim k oddlženiu zdravotníctva bolo prijatie zákona, ktorý obmedzil ručenie štátu za záväzky zrušenej zdravotnej poisťovne do výšky istiny dlhu. Čas potrebný na oddlženie zdravotníctva bol podľa neho vytvorený predĺžením trvania zákazu exekúcií zdravotných poisťovní a zdravotníckych zariadení (viď vyššie Rámček 1). Proces oddlžovania a konsolidácie pohľadávok systému zdravotníctva sa realizoval prostredníctvom štátnej akciovej spoločnosti Veriteľ, a.s., založenej v júni 2003. Zvolila sa metóda odkupovania pohľadávok veriteľov voči zdravotníckym zariadeniam a zdravotným poisťovniam z verejných zdrojov (zo štátnych finančných aktív[31]). Podľa MZ SR to štátu zabezpečovalo v porovnaní s minulosťou oveľa vyššiu kontrolu nad procesom oddlžovania. Cieľom bolo zabezpečiť, že všetky prostriedky na oddlženie budú vynaložené transparentne, adresne a efektívne. Vzájomnými zápočtami pohľadávok sa mala znížiť celková potreba finančných prostriedkov na oddlženie. Do 1. etapy oddlžovania boli zaradené na obce a VÚC delimitované zdravotnícke zariadenia, 2. etapa zahŕňala zdravotné poisťovne, 3. etapa zdravotnícke zariadenia v správe štátu a v 4. etape prevzala spoločnosť Veriteľ pohľadávky zdravotných poisťovní voči neplatičom poistného. Szalay (2008) hovorí, že na rozdiel od oddlžovania za 1. Dzurindovej vlády, kedy štát posielal peniaze priamo do zdravotných poisťovní a do nemocníc, kde už bolo na autonómnom rozhodnutí ich manažérov, ktoré záväzky, komu a v akej výške uhradia, sa za 2. Dzurindovej vlády dohodol opačný postup, ktorý mal odstrániť riziko uprednostňovania veriteľov na základe nejasných kritérií. Veriteľ, a.s., odkupoval od dodávateľov nemocníc ich pohľadávky voči zdravotníckym zariadeniam. Podmienkou na to, aby Veriteľ pristúpil na dohodu o odkúpení pohľadávky, bolo, že sa dodávatelia museli vzdať akýchkoľvek úrokov a penále, a zo samotnej istiny museli zľaviť najmenej 3 %. Kritici poukazovali na zvýhodňovanie tých veriteľov, ktorí boli ochotní spustiť zo svojej pohľadávky čo najviac percent. Poskytovatelia zdravotnej starostlivosti svoje záväzky voči Veriteľovi vyrovnali svojimi pohľadávkami voči zdravotným poisťovniam za poskytnutú zdravotnú starostlivosť. Lôžkovým zdravotníckym zariadeniam, ktoré nemali dostatok pohľadávok voči zdravotným poisťovniam na zaplatenie svojho dlhu voči spoločnosti Veriteľ, Veriteľ dlžnú sumu odpustil. U poskytovateľov, kde výška pohľadávok voči zdravotným poisťovniam prevyšovala výšku pohľadávok, ktoré mal voči nim Veriteľ, rozdiel uhradil Veriteľ priamo poskytovateľom (išlo najmä o pohľadávky voči zrušenej poisťovni Perspektíva). V prípade pohľadávok lekární voči zdravotným poisťovniam mala spoločnosť Veriteľ poskytnúť poisťovniam návratnú pôžičku na riešenie ich likvidity, ktorú si chcela zabezpečiť štandardnými bankovými inštrumentmi. Poisťovne však s tým nesúhlasili, a tak Veriteľ začal priamo odkupovať pohľadávky lekární. To však nemalo veľký úspech pre obavy a nedôveru lekární. Preto sa MZ SR rozhodlo vrátiť k myšlienke vyrovnávať pohľadávky lekární cez zdravotné poisťovne, pri ponechaní Veriteľa ako medzičlánku v tomto procese. Spoločnosť Veriteľ tak poskytla zdravotným poisťovniam (VšZP a Sideria-Istota) bezúročné pôžičky, ktoré mohli uhradiť aj svojimi pohľadávkami voči platiteľom poistného. Ministrom zdravotníctva bolo prezentované, že pohľadávky lekární budú odkupované za 100 % nominálnej hodnoty ich istiny, avšak bez príslušenstva pohľadávok – úrokov z omeškania, zmluvných pokút a pod., čo sa stretlo s ostrou kritikou lekárnikov, ktorí tak podľa ich slov bezúročne úverovali štát, pričom sami boli penalizovaní za oneskorené platby distribučnými firmami. Po získaní pohľadávok voči zdravotným poisťovniam od poskytovateľov zdravotnej starostlivosti, poisťovne uhradili svoje záväzky voči Veriteľovi svojimi pohľadávkami voči neplatičom zdravotného poistenia. Po získaní pohľadávok voči neplatičom zdravotného poistenia ich Veriteľ postúpil za 1 Sk za jednu pohľadávku na štátnu Slovenskú konsolidačnú, a.s., ktorá ich mohla potom ďalej vymáhať, postúpiť či predať. Veriteľ použil na oddlženie zdravotníctva celkovo 19,4 mld. Sk, pričom zlikvidoval dlhy v objeme 33,5 mld. Sk, čím ušetril vyše 14 mld. Sk vo verejných financiách[32]. Likvidácia spoločnosti Veriteľ, a.s. prebehla v prvom polroku 2006. Podľa Szalaya (2008) možno z mnohých preukázateľných dôvodov konštatovať, že Veriteľ, a.s. bol unikátny projekt oddlžovania zdravotníctva a radí sa k najúspešnejším projektom svojho druhu, a to nielen v stredoeurópskom regióne. Je nespochybniteľné, že oddlžovanie cez Veriteľa bolo doteraz najúspešnejším procesom likvidácie dlhu v SR. Dobová kritika sa ozývala najmä v súvislosti s nízkou transparentnosťou pri vzniku Veriteľa a chaotickou mediálnou komunikáciou ministerstiev zdravotníctva a financií. Na verejnosť sa spočiatku dostávalo pomerne málo informácií o reálnej činnosti Veriteľa a nákladoch na oddlžovanie[33]. Minister zdravotníctva R. Zajac vtedy pripustil, že utajený vznik spoločnosti Veriteľ bol chybou. Ministerstvo však vychádzalo z predpokladu, že pri každom oddlžovaní začali zdravotnícke zariadenia bezhlavo nakupovať a umelo zvyšovať dlh alebo špekulanti skupovávať pohľadávky. Karpiš (2006) uvádza, že opatrenia druhej vlády M. Dzurindu viedli k významnému poklesu miery rastu dlhu v zdravotníctve. Celkový dlh zdravotníctva v rokoch 2002 až 2005 vzrástol o 6,4 mld. Sk. Len na porovnanie: dlh pred rokom 2002 rástol ročne o 7,9 mld. Sk (v roku 2000), o 8,6 mld. Sk (v roku 2001) a o 6,6 mld. Sk (v roku 2002). |
| Prvá Ficova vláda |
|
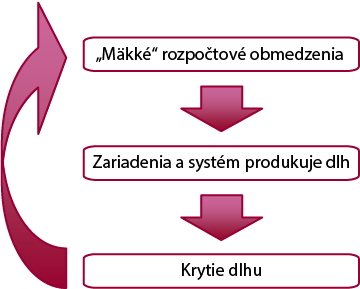
Dlh v rezorte zdravotníctva predstavoval ku koncu roka 2007 sumu vyše 8 mld. Sk, pričom zdravotnícke zariadenia v pôsobnosti MZ SR mali na tomto dlhu podiel 72 % a podiel zariadení delimitovaných na obce a VÚC a transformovaných na neziskové organizácie bol takmer 27 %[34]. Práve týmto zariadeniam v počte 25 sa vláda Roberta Fica rozhodla podať pomocnú ruku a poskytla im zhruba 130 mil. EUR (3,9 mld. Sk) na oddlženie, pričom najviac z tohto koláča, približne 109 mil. EUR, si odkrojili nemocnice v zriaďovateľskej pôsobnosti MZ SR[35]. Oddlženie sa udialo formou návratnej finančnej výpomoci poskytnutej v roku 2009 Ministerstvom financií SR. Predpokladom jednorazového finančného oddlženia bolo vypracovanie a schválenie tzv. individuálnych akčných plánov ozdravenia v rozsahu podnikateľského plánu, ktorý musel o.i. obsahovať preukázanie schopnosti zdravotníckeho zariadenia do 12 mesiacov netvoriť žiadny nový dlh a po 2 rokoch odkladu uhrádzať počas 15 rokov svoje záväzky za poskytnutú štátnu výpomoc[36]. Zariadenia mali za úlohu tiež realizovať racionalizačné opatrenia aspoň po dobu 2 mesiacov pred požiadaním o poskytnutie návratnej finančnej výpomoci a tieto kroky museli byť odsúhlasené MZ SR a MF SR. Kritizovaný bol selektívny prístup pri poskytovaní štátnej výpomoci, keďže na ňu nemali nárok napr. súkromné zariadenia. Plán oddlžovania vytváral podľa kritikov možnosti netransparentných postupov, keďže o individuálnych akčných plánoch ozdravenia nemocníc rozhodovali MZ SR a MF SR podľa vlastných nezverejnených kritérií, pričom ani nemocnice nechceli svoje projekty zverejniť. Model oddlženia ministra Richarda Rašiho negeneroval správne motivácie na zlepšovanie hospodárenia zdravotníckych zariadení. Naopak, projekt zvýhodnených štátnych úverov de facto odmeňoval neefektivitu veľkých štátnych fakultných nemocníc, ktoré tvorili najväčší dlh. Problémom bolo, že vláda neprijala spolu s rozhodnutím o oddlžení žiadne systémové opatrenia v zdravotníctve, ktoré by zabránili tvorbe nových dlhov. Fakultné nemocnice si mohli byť isté, a aj s tým pri svojom financovaní počítali, že vždy keď vytvoria dlhy, niekto ich za ne uhradí. A už aj súčasná realita ukázala[37], že viaceré z nich nebudú schopné splatiť štátom nedávno poskytnutý zvýhodnený úver. Čiže z návratnej štátnej výpomoci sa stane priama štátna dotácia. Klasický príklad tzv. morálneho hazardu. Model neefektívneho fungovania zle nastaveného systému s mäkkými rozpočtovými pravidlami pekne ilustruje schéma cyklickej tvorby dlhu, kde zdravotnícke zariadenia vytvárajú pri mäkkých rozpočtových obmedzeniach dlh, ktorý sa uhradí z verejných zdrojov, a tým pádom to vytvára znovu mäkké rozpočtové obmedzenia a cyklický proces tvorby dlhu, ktorý nemá kto prerušiť, pokračuje ďalej:
Zdroj: Juraj Nemec; Projekt HESO, INEKO |
| Radičovej vláda |
|
V priebehu roka 2010 boli prvýkrát splatné úroky z návratnej štátnej finančnej výpomoci poskytnutej 25 štátnym zdravotníckym zariadeniam v roku 2009 na 15 rokov v celkovej výške 130 mil. EUR. Z celkového počtu 25 zdravotníckych zariadení zaplatilo úroky v plnej výške 15 zdravotníckych zariadení. Viaceré nemocnice meškali so splácaním dlhu, čo len potvrdilo názory mnohých odborníkov, ktorí vyjadrovali značné pochybnosti o schopnosti nemocníc splácať túto štátnu výpomoc. Do konca roka 2011 mala byť podľa vládneho plánu transformovaná väčšina štátnych nemocníc na akciové spoločnosti. V rámci tohto procesu vláda SR a NR SR na návrh ministra zdravotníctva odpustila nemocniciam vyššie spomínanú pôžičku 130 mil. EUR a ešte k tomu schválila 350 mil. EUR na ich ďalšie oddlženie. Presné údaje o celkovej zadlženosti štátnych nemocníc pred oddlžovaním v roku 2011 neboli známe, v médiách sa však hovorilo o sume okolo 500 mil. EUR. Po páde vlády na jeseň 2011 a po prevzatí viacerých vládnych kompetencií v zásadných hospodárskych a sociálnych otázkach prezidentom SR, tento aj pod tlakom protestujúcich lekárov (pozri nižšie Rámček 3) pozastavil transformáciu nemocníc. Keďže nenávratná finančná štátna výpomoc bola podmienená transformáciou nemocníc, bolo logickým rozhodnutím ministra financií Ivana Mikloša stopnúť oddlžovanie a preklasifikovať túto výpomoc formálne na návratnú finančnú výpomoc, teda na pôžičku, keďže v opačnom prípade by oddlžovanie mohlo byť zo strany EÚ považované za nepovolenú štátnu pomoc. Mikloš však neočakával, že by nemocnice boli schopné štátu túto výpomoc vrátiť. Do zastavenia transformácie sa na oddlženie použilo vyše 300 mil. EUR, pričom sa štátu na zľavách na istine a príslušenstve podarilo ušetriť odhadom 26 mil. EUR. Výška zľavy sa pri jednotlivých veriteľoch pohybovala od 1 % až do 10 %. |
Po uskutočnení stabilizačných opatrení zo začiatku funkčného obdobia druhej Dzurindovej vlády (viď napr. zavedenie paušálnych poplatkov) prišli na rad systémové a sieťové opatrenia, ktoré boli jadrom reformy zdravotníctva. Šesticu reformných zdravotníckych zákonov schválili poslanci parlamentu napriek nesúhlasu prezidenta SR Ivana Gašparoviča napokon definitívne v októbri 2004 s účinnosťou od 1. januára 2005.
-
Nový zákon o rozsahu zdravotnej starostlivosti uhrádzanej na základe verejného zdravotného poistenia a o úhradách za služby súvisiace s poskytovaním zdravotnej starostlivosti zrušil dovtedy platný zákon o Liečebnom poriadku. Úmyslom zákona bolo stanoviť právny rámec, ktorý bude umožňovať určovať rozsah zdravotnej starostlivosti hradenej z verejného zdravotného poistenia. Súčasťou zákona bola i príloha, ktorá predstavila zoznam približne 6400 tzv. prioritných diagnóz, náklady na liečenie ktorých by boli plne hradené z verejného zdravotného poistenia (tzv. solidárny základný balík). Zoznam prioritných chorôb mal môcť meniť parlament novelou zákona. Výšku spoluúčasti občanov pri hradení nákladov zdravotných výkonov ostatných cca 3300 tzv. neprioritných diagnóz, ktoré neboli uvedené v prílohe k zákonu, mala určiť vláda kategorizačným nariadením, aby mohla každá politická garnitúra realizovať svoju zdravotnú politiku a pružne reagovať na objem zdrojov v zdravotníctve a kúpnu silu obyvateľstva.
Cieľom zákona bolo zvýšiť finančnú udržateľnosť systému verejného zdravotného poistenia a zastaviť rast dlhu v zdravotníctve pri súčasnom neznížení kvality poskytovanej zdravotnej starostlivosti. Zúženie solidárneho základného balíka zdravotnej starostlivosti, ktorý je plne hradený z verejných zdrojov, považovali mnohí analytici za kľúčový prvok reformy zdravotníctva, na ktorý sa dovtedy neodhodlala žiadna vláda. Výška spoluúčasti pacientov pri jednotlivých neprioritných diagnózach však počas druhej Dzurindovej vlády nebola určená, čo označovali niektorí odborníci za jeden z najväčších nedostatkov reformy, ktorý tiež spomaľuje vstup nových hráčov a súkromného kapitálu na zdravotnícky trh v SR[38]. Zákon o rozsahu totiž v skutočnosti v podstate „len“ legislatívne umožnil niekedy v budúcnosti tento rozsah hradený z verejných zdrojov zúžiť.
-
Zákon o zdravotnej starostlivosti novým modernejším spôsobom definoval zdravotnú starostlivosť a formy jej poskytovania, práva a povinnosti pri vedení a poskytovaní zdravotnej dokumentácie a zdravotnej starostlivosti. V oblasti diagnostiky sa po prvý raz zákonom upravila súvislosť medzi zdravotnou starostlivosťou a diagnózou, resp. chorobou. Väzba poskytovania zdravotnej starostlivosti na diagnózu bola podľa MZ SR kľúčová z hľadiska celej reformy zdravotníctva, pretože umožnila k jednotlivým diagnózam priradiť štandardné diagnostické a terapeutické postupy (t.j. normy správne poskytnutej zdravotnej starostlivosti – tzv. lege artis). Štandardné postupy vniesli do systému zdravotníctva prvýkrát jeho technickú merateľnosť. Jednoznačné vymedzenie pojmov a štandardizácia zdravotných postupov umožňuje oveľa jasnejšie a presnejšie definovať, kto má na čo nárok, zdravotným poisťovniam pomáha definovať, čo je základný balík zdravotnej starostlivosti, a umožňuje tiež objektívny a efektívny výkon štátneho dohľadu nad zdravotnou starostlivosťou.
Zákon o zdravotnej starostlivosti sa venoval tiež katalogizácii zdravotných výkonov. Katalóg výkonov, ktorý je jedným z nevyhnutných predpokladov na tvorbu záväzných štandardných postupov, obsahuje zdravotné výkony, ktoré možno považovať za indikovateľné podľa súčasných medicínskych poznatkov. Katalóg výkonov mal tiež pomôcť pri kalkuláciu cien medzi poskytovateľmi zdravotnej starostlivosti a zdravotnými poisťovňami.
Hlavným cieľom katalogizácie a kategorizácie zdravotných výkonov, chorôb, liekov, zdravotníckych pomôcok a dietetických potravín bolo poskytnúť maximálny účinok za čo najefektívnejších podmienok. „Ak má byť systém solidárneho zdravotného poistenia udržateľný, nemôže každý jeho klient poberať bezplatnú zdravotnú starostlivosť v neobmedzenom rozsahu“, písali predkladatelia v dôvodovej správe. Z toho vyplynula potreba obmedzenia („rationing“). Tzv. tichý rationing sa stával podľa MZ SR vážnym etickým problémom a zdrojom korupcie. Preto ho mal nahradiť explicitný rationing, t.j. stanovenie jasných a transparentných pravidiel, platných pre každého účastníka systému, pri rešpektovaní medicínskych, etických a ekonomických kritérií a zachovaní kvality zdravotnej starostlivosti.
- Zákon o zdravotnom poistení rozčlenil zdravotné poistenie na dva základné druhy – verejné zdravotné poistenie a individuálne zdravotné poistenie. Komerčné individuálne zdravotné poistenie sa však v praxi neujalo, nakoľko doteraz nepadlo politické rozhodnutie o výške finančnej spoluúčasti pacientov pri hradení si liečby tzv. neprioritných chorôb. A v situácii, keď majú pacienti nárok, aby boli takmer všetky výkony hradené z verejného zdravotného poistenia, nemajú poisťovne záujem ponúkať komerčné pripoistenie. Efektívna miera prerozdelenia zdrojov z poistného medzi zdravotnými poisťovňami bola zákonom stanovená na 85,5 %. Novo určený základ prerozdelenia[39] mal poisťovne motivovať zvyšovať výber poistného, resp. vymáhať nedoplatky. Zvýšili sa poistné sadzby pre niektoré skupiny poistencov, ako aj vymeriavacie základy. Stanovilo sa, že po novom bude štát za svojich poistencov platiť 4 % z priemernej mzdy, a nie podľa každoročného stanovovania súm v štátnom rozpočte, čo malo podľa MZ SR priniesť vyšší prílev prostriedkov do zdravotníctva od štátu, odpolitizovanie financovania, lepšiu predvídateľnosť a tesnejšie napojenie na reálnu ekonomiku. Zákon tiež vymenoval práva a povinnosti poistenca a zdravotnej poisťovne a zaviedol nový inštitút ročného zúčtovania zdravotných odvodov, ktorý sa pre jeho komplikovanosť a administratívnu náročnosť stal neskôr terčom značnej kritiky. Týmto opatrením sa sledovalo zamedzenie špekulácií, keď sa zamestnancovi vyplácala 11 mesiacov minimálna mzda a v jednom mesiaci potom „zvyšok“ prevyšujúci maximálny vymeriavací základ, čím sa docielila nižšia efektívna poistná sadzba.
-
Zákonom o zdravotných poisťovniach a dohľade nad zdravotnou starostlivosťou sa zdravotné poisťovne transformovali z verejnoprávnych inštitúcií na akciové spoločnosti a zriadil sa Úrad pre dohľad nad zdravotnou starostlivosťou. Podľa MZ SR sa zdravotné poisťovne z dôvodu existencie tzv. mäkkých rozpočtových pravidiel (napr. ručenie štátu za platobnú schopnosť, vyňatie časti majetku spod exekúcií), nízkej zodpovednosti za manažment pacienta, vysokej miery regulácie zo strany štátu a absencie základných nástrojov nevyhnutných pre hodnotenie a motiváciu poskytovateľov zdravotnej starostlivosti nesprávali ako efektívny nákupca dostupných a kvalitných zdravotných služieb. Cieľom nového zákona bolo teda zaviesť tvrdé rozpočtové obmedzenia (štát neručí za platobnú schopnosť, t.j. pri zlom hospodárení bankrot, a nie oddlženie zo strany štátu) v hospodárení transformovaných zdravotných poisťovní, prehľadné finančné vzťahy a účtovníctvo a povinný nezávislý audit. Ambíciou zákona bolo vytvorenie rámca pre väčšiu konkurenciu a zavedenie väčšieho vplyvu trhových mechanizmov pri výkone zdravotného poistenia a poskytovania zdravotnej starostlivosti. Na jednej strane si mali poisťovne v rámci verejného zdravotného poistenia konkurovať pri nákupe služieb a výkonov zdravotnej starostlivosti u jednotlivých poskytovateľov (nemocnice, ambulancie), ktorí na druhej stane mali tiež medzi sebou súťažiť o poisťovňami objednané výkony a služby, čím by manažmenty zdravotníckych zariadení boli nútené brať ohľad na vlastné hospodárenie, na prevádzkové náklady, zdravotné kapacity, ich opodstatnenie a využitie, efektivitu práce, štruktúru zamestnancov a pod. [40] Konkurencia na strane výberu poistného zostala vzhľadom na existenciu prerozdeľovacieho mechanizmu a nemožnosť odmietnutia poistenca obmedzená.
Zákon určil povinnú transformáciu zdravotných poisťovní na akciové spoločnosti. Stali sa tak subjektmi súkromného práva[41]. Transformácia prebehla v priebehu roka 2005[42]. Zámerom bola potreba vytvoriť motiváciu (buď cez možnosť tvorby zisku alebo na druhej strane hrozby bankrotu), právne prostredie a podmienky, ktoré by zaručili hospodárne nakladanie s prostriedkami určenými na verejné zdravotné poistenie. Poisťovne pod vplyvom štátu – Všeobecná zdravotná poisťovňa (VšZP) a Spoločná zdravotná poisťovňa (SZP) boli zákonom pretransformované na 100 %-né štátne „akciovky“. Zákon nelimitoval vznik nových zdravotných poisťovní poskytujúcich verejné zdravotné poistenie, pokiaľ splnia podmienky. To malo vytvoriť predpoklady na možnosť vstupu nových hráčov na zdravotnícky trh, čím by sa zvýšila konkurencia v sektore[43].
Vyplatenie zisku zdravotných poisťovní akcionárom zákon obmedzil. Vyplatiť dividendy bolo možné len vtedy, keď boli uspokojené všetky nároky poistencov na preplatenie zdravotného výkonu, služby, lieku alebo zdravotníckej pomôcky (t.j. žiaden poistenec na čakacej listine). Ak takéto nároky existovali, bola poisťovňa povinná zisk reinvestovať na ich uspokojenie.
Zákon určil, že zdravotná poisťovňa je povinná uzatvoriť s poskytovateľmi zmluvy o poskytovaní zdravotnej starostlivosti najmenej v rozsahu verejnej minimálnej siete[44]. Oproti pôvodnému návrhu sa dostalo do zákona ustanovenie, podľa ktorého musí zdravotná poisťovňa uzatvoriť zmluvu tiež s každým, kto poskytuje všeobecnú ambulantnú starostlivosť (praktickí lekári), ak má tento poskytovateľ uzavretú zmluvu najmenej s jedným jej poistencom. Zdravotné poisťovne dostali tiež zákonnú povinnosť uzavrieť zmluvu s každou lekárňou. Podľa kritikov išlo v oboch prípadoch o nesystémové riešenie vytvárajúce nerovnosť medzi poskytovateľmi zdravotnej starostlivosti, majúce za následok nemožnosť selekcie kvalitných poskytovateľov, odporujúce súťaživosti, kontraktačnej slobode a povahe minimálnej siete. Zatiaľ čo výberové kritériá pre zmluvných poskytovateľov v rámci minimálnej siete mali mať pôvodne v rukách zdravotné poisťovne, poslanci schválili verziu, podľa ktorej ministerstvo zdravotníctva vypracováva tzv. indikátory kvality slúžiace na hodnotenie výsledkov, dostupnosti, účinnosti a primeranosti zdravotnej starostlivosti, efektívnosti využitia zdrojov a vnímania poskytnutej zdravotnej starostlivosti pacientom. Zdravotná poisťovňa potom mala podľa úspešnosti plnenia indikátorov kvality, kritéria personálneho a materiálno-technického vybavenia a osvedčenia o systéme kvality vytvoriť poradie poskytovateľov zdravotnej starostlivosti a pri uzatváraní zmlúv mala toto poradie zohľadňovať. V praxi sa však tento proces stal formálnym a neumožňoval účinnú diferenciáciu poskytovateľov podľa kvality[45].
Ako najdôležitejší externý kontrolný subjekt v zdravotníctve bol zákonom zriadený Úrad pre dohľad nad zdravotnou starostlivosťou (ÚDZS). Úrad získal rozsiahle kompetencie pri vydávaní povolení a pri dohľade nad zdravotnými poisťovňami s dôrazom na kontrolu ich solventnosti a obsahu a rozsahu nakúpených zdravotníckych služieb v rámci solidárneho balíka, ale aj na kontrolu zdravotníckych zariadení v otázkach financovania a poskytovania zdravotnej starostlivosti „lege artis“. Zákon stanovil, že ÚDZS bude financovaný z príspevkov zdravotných poisťovní.
-
Zákon o poskytovateľoch zdravotnej starostlivosti, zdravotníckych pracovníkoch a stavovských organizáciách v zdravotníctve upravoval transformáciu štátnych poskytovateľov zdravotnej starostlivosti (nemocnice, polikliniky, sanatóriá) na akciové spoločnosti, stanovil podmienky na výkon zdravotníckeho povolania, definoval vznik, postavenie, orgány a pôsobnosť stavovských organizácií (komôr), povinnosti poskytovateľov a zdravotníckych pracovníkov, ako aj dozor nad dodržiavaním povinností a sankcie[46]. Zákon rozšíril okruh subjektov, ktoré si po splnení zákonných podmienok mohli nárokovať vydanie povolenia na prevádzkovanie zdravotníckeho zariadenia. Zámerom bolo zaručenie voľného vstupu licencovaných poskytovateľov na zdravotnícky trh, a tým aj zvýšenie konkurencie.
Transformáciou štátnych poskytovateľov zdravotnej starostlivosti na akciové spoločnosti[47] sa mal zavŕšiť proces odštátňovania zdravotníckych zariadení, ktorý sa začal v roku 1992 a mal skončiť do konca roku 2006. Zvýšiť sa mala samostatnosť rozhodovania poskytovateľov, čím sa mala podporovať ich vlastná zodpovednosť za následky prijatých rozhodnutí. Cieľom bolo, podobne ako pri zdravotných poisťovniach, vytvoriť tvrdé rozpočtové pravidlá a prehľadné účtovníctvo (povinnosť overiť účtovnú závierku nezávislým audítorom). Odmenou za dobré hospodárenie mal byť zisk, použitie ktorého nepodlieha na rozdiel od zdravotných poisťovní zvláštnym obmedzeniam. Zákon umožnil bezodplatný prevod akcií transformovaného zdravotníckeho zariadenia na verejné vysoké školy, samosprávne kraje alebo obce. Tie potom dostali 10-ročný zákaz nakladania s týmito akciami, pričom bolo stanovené, že minimálne 51 % akcií musí zostať vo vlastníctve štátu. Takéto riešenie bolo výsledkom obáv, že prípadná následná privatizácia štátnych akciových spoločností by znamenala potlačenie verejného záujmu v poskytovaní zdravotnej starostlivosti. Podľa kritikov však bolo práve uzákonenie väčšinových vlastníckych práv štátu rizikom transformácie poskytovateľov, keďže podľa nich zvyčajne platí, že štát je zlým hospodárom. Konštatovali, že v dôsledku toho sa môžu očakávané efekty transformácie zoslabiť. Zmenou oproti pôvodnému návrhu bolo, že záväzky transformovaných poskytovateľov zdravotnej starostlivosti prejdú na akciovú spoločnosť. Ešte pred spustením transformácie sa vláda snažila v čo najväčšom možnom objeme oddlžiť zdravotnícke zariadenia prostredníctvom štátnej akciovej spoločnosti Veriteľ (pozri vyššie Rámček 2).
Zákon definoval verejnú minimálnu sieť, ktorá vyjadruje najmenší možný počet poskytovateľov vo všetkých druhoch zdravotníckych zariadení na danom území (VÚC, príp. okres), ktorým sa zabezpečí efektívne dostupná, plynulá, sústavná a odborná zdravotná starostlivosť. Minimálnu sieť ustanovuje nariadenie vlády. Kritikom sa nepáčilo, že v určitých prípadoch bude o počte a rozmiestnení napr. ambulancií, zubárov, praktických lekárov pre dospelých či pediatrov rozhodovať štátny orgán, a nie trh prostredníctvom slobodného uzatvárania zmlúv medzi poskytovateľmi zdravotnej starostlivosti a zdravotnými poisťovňami. Takto bude dochádzať podľa nich k neefektívnej alokácii zdrojov a možnej netransparentnosti pri arbitrárnom určovaní minimálnej siete. Poukázali tiež na riziko konfliktu záujmov v tom smere, že vláda môže byť motivovaná udržaním zdravotníckych zariadení, ktoré zostanú pod vplyvom štátu, umelo pri živote, a tak ich zahrnie do verejnej minimálnej siete, aby boli zdravotné poisťovne nútené s nimi uzavrieť zmluvy (pozri nižšie opatrenia Ficovej vlády).
Zákon upravil i postavenie stavovských organizácií v zdravotníctve – komôr. Hoci sa spočiatku v reformnom tíme ministra zdravotníctva uvažovalo o komorách ako o dobrovoľných profesijných združeniach bez zákonom definovaných úloh a povinností, čím sa mal výrazne zoslabiť korporativizmus v zdravotníctve v prospech súťaže[48], schválený nový zákon i naďalej upravoval postavenie komôr, aj keď členstvo v nich už považoval za dobrovoľné. Oproti pôvodnej predstave MZ SR sa zákonom posilnili právomoci komôr o vydávanie potvrdení o splnení podmienok na výkon príslušného zdravotníckeho povolania, o vydávanie stanovísk k odbornej a etickej spôsobilosti zdravotníckych pracovníkov a o dohľad nad riadnym výkonom zdravotníckeho povolania. Navyše sa zvýšil počet licencovaných činností. Licencovanie výkonu zdravotníckeho povolania prešlo z pôsobnosti MZ SR na príslušné komory.
- Posledným zo šestice reformných zákonov bol zákon o záchrannej zdravotnej službe. Záchrannú zdravotnú službu zabezpečujú v rámci integrovaného záchranného systému operačné strediská tiesňového volania záchrannej zdravotnej služby a poskytovatelia zdravotnej starostlivosti na základe povolenia na prevádzkovanie ambulancie záchrannej zdravotnej služby (t.j. ambulancie rýchlej lekárskej pomoci, mobilné intenzívne jednotky, ambulancie leteckej záchrannej zdravotnej služby). Operačné strediská záchrannej zdravotnej služby zriaďuje MZ SR ako rozpočtové organizácie, ktoré sa riadia pokynmi koordinačného strediska integrovaného záchranného systému. Operačné strediská riadia a koordinujú záchrannú zdravotnú službu tak, aby sa zabezpečila jej plynulosť a nepretržitosť. Poskytovatelia záchrannej zdravotnej služby boli povinní zriadiť vo svojom obvode zásahové stredisko tak, aby bol zabezpečený výjazd záchrannej zdravotnej služby do jednej minúty od prijatia pokynu koordinačného strediska alebo operačného strediska záchrannej zdravotnej služby. Sídla staníc záchrannej zdravotnej služby a ich zásahové územia ustanovuje všeobecne záväzným právnym predpisom MZ SR. Výberové konania na vydanie povolení na prevádzkovanie ambulancií záchrannej zdravotnej služby uskutočňuje tiež MZ SR. Ministerstvo si nechalo vypracovať štúdiu, ktorá mala určiť minimálny počet staníc záchrannej zdravotnej služby, aby „záchranka“ dorazila k pacientovi do 15 minút. Podľa štúdie ich malo byť 207, v roku 2004 ich bolo 96[49]. Dve štátne „záchranky“ v Bratislave a v Košiciach sa pretransformovali na akciové spoločnosti.
-
Na šesticu reformných zdravotníckych zákonov nadväzovala novela zákona o liekoch a zdravotníckych pomôckach z októbra 2004. Rozšírila možnosti vlastniť lekáreň i právnickými osobami a fyzickými osoby, ktoré nie sú farmaceutmi. Pred prijatím novely mohla byť majiteľom lekárne iba fyzická osoba – lekárnik. Novela tak vrátila stav spred niekoľkých rokov, kedy bolo určité časové obdobie umožnené vlastniť lekáreň aj právnickým osobám. Vtedy to využili najmä spoločnosti s ručením obmedzeným. Túto novelu využili zase najmä finančné skupiny, ktoré začali vytvárať siete lekární[50]. Odstraňovanie bariér na vstup do podnikania je pozitívnym javom, ktorý automaticky zvyšuje konkurenciu na trhu.
Novela tiež umožnila zdravotným poisťovniam vydávať svojim poistencom tzv. liekové knižky, do ktorých sa zapisujú predpísané (lekár) a vydané lieky (lekárnik), aby sa zabezpečil prehľad o liekoch, ktoré pacient užíva, a aby sa tak predišlo zdravotným komplikáciám pacientov pri užívaní liekov v kombináciách, ktoré môžu poškodiť zdravie. Novela zaviedla tiež možnosť tzv. generickej substitúcie, ktorá po súhlase dotknutých strán (lekár a pacient) umožnila lekárnikom vydať náhradný (spravidla) lacnejší generický liek[51].
- Po prijatí základných zákonov reformy zdravotníctva nastal v roku 2005 čas na ich aplikáciu v praxi a riešenie vzniknutých problémov. Negatívom však bolo, že MZ SR predkladalo početné novelizácie toho istého zákona aj niekoľkokrát v priebehu jedného roka, čo zneprehľadňovalo a zneisťovalo celý systém. Mnohé úpravy síce vyplývali z aplikačnej praxe a základná filozofia reformy sa novelami nemenila, avšak ich proklamované „sociálnejšie“ nastavenie malo často vplyv na zoslabovanie efektov prijatej reformy[52].
Napriek mnohým ústupkom a zľavení oproti pôvodným predstavám reformátorov bola Zajacova reforma zdravotníctva vnímaná občanmi ako jedna z najnepopulárnejších[53]. Svedčili o tom i vtedajšie prieskumy verejnej mienky (viď Tabuľka 2). Minister Rudolf Zajac však tvrdil, že občania v týchto prieskumoch hodnotia skôr nedobrú úroveň poskytovaných služieb v zdravotníctve, a nie samotnú reformu.
Tabuľka 2: Prieskumy verejnej mienky: Ako hodnotíte reformu zdravotníctva?
|
|
Agentúra Polis |
Agentúra MVK |
Inštitút IVO |
|---|---|---|---|
|
Nesúhlasím s ňou |
57,8 % |
69,6 % |
74 % |
|
Súhlasím s ňou |
24,6 % |
13,4 % |
21 % |
|
Neviem posúdiť |
17,6 % |
17,0 % |
5 % |
Zdroj: Kováč (2006)
So značnou nedôverou a nevôľou prijímali reformu zdravotníctva i mnohí zdravotníci, ktorí sa báli straty svojich istôt, ktoré však boli systémovo neudržateľné. Vtedajší generálny sekretár Slovenskej lekárskej komory Eduard Kováč (2006) nazýval reformu zdravotníctva reálnym problémom. Občania podľa neho platili viac a dostávali menej a zdravotníci dostávali menej a museli vykonať viac. Bol tiež názoru, že pôvodné strategické zámery reformy zdravotníctva sa nenaplnili a reformátori nevnímali realitu, pričom ani reformná legislatíva nebola profesionálne zvládnutá.
Napriek vyššie uvedenému nie práve lichotivému hodnoteniu však treba konštatovať, že reforma zdravotníctva z dielne Rudolfa Zajaca a jeho úzkeho reformného tímu bola doposiaľ najkomplexnejšou systémovou zmenou slovenského zdravotníctva, pričom pozitíva a prínosy výrazne prevažovali. To je možné ilustrovať aj na výsledkoch prieskumu v zdravotníctve nezainteresovaných odborníkov (väčšinou ekonómov), kde reforma zdravotníctva celkom dobre obstála aj pri silnej konkurencii niektorých menej kontroverzných a menej obtiažnych reforiem (viď Tabuľka 3).
Tabuľka 3: Hodnotenie jednotlivých reforiem 2. vlády M. Dzurindu (máj 2005)
|
Poradie reforiem podľa HESO-RATINGU |
HESO-RATING |
Miera súhlasu |
Koeficient dôležitosti |
|---|---|---|---|
|
Stabilizácia verejných financií |
171,5 |
2,28 |
75,1 |
|
Daňová reforma |
160,4 |
2,09 |
76,9 |
|
Reforma trhu práce |
122,4 |
1,77 |
69,1 |
|
Dôchodková reforma |
120,7 |
1,55 |
77,9 |
|
Reforma riadenia verejných financií |
114,4 |
1,78 |
64,2 |
|
Reforma sociálnych dávok |
80,9 |
1,33 |
60,7 |
|
Reforma verejnej správy (vrátane fiškálnej decentralizácie) |
76,2 |
1,16 |
65,7 |
|
Reforma zdravotníctva |
73,2 |
0,99 |
74,0 |
|
Reforma súdnictva |
62,7 |
0,94 |
66,5 |
|
Zmeny v polícii |
40,4 |
0,81 |
49,6 |
|
Zmeny v Slovenskej televízii |
26,6 |
0,74 |
36,0 |
|
Reforma školstva |
-6,2 |
-0,09 |
71,4 |
Pozn.: HESO-Rating = miera súhlasu x koeficient dôležitosti x 100; čím vyššia hodnota, tým väčší prínos
Zdroj: Projekt HESO, INEKO; Zachar (2005)
Autor tejto kapitoly sa už v polovici roka 2005 vyjadril[54], že bola škoda, že sa nevyužil reformný potenciál vtedajšej vlády na presadenie a implementovanie viacerých pôvodne navrhnutých zmien v zdravotníckom systéme (najmä čo sa týka zúženia rozsahu zdravotnej starostlivosti hradenej z verejného zdravotného poistenia a zavedenia spoluúčasti pacienta na financovaní liečby neprioritných diagnóz), nakoľko v prípade odlišnej konštelácie vládnej koalície po voľbách v roku 2006 existuje riziko, že sa reforma zdravotníctva bude uberať iným smerom. A to sa aj naplnilo.
4) Obdobie deformy – roky 2006–2009
Robert Fico patril medzi najhorlivejších kritikov Zajacovej reformy zdravotníctva, a tak hneď po nástupe k moci ju začal deštruovať. Najskôr zrušil niektoré paušálne poplatky (tzv. 20-korunáčky), politicky ovládol Úrad pre dohľad nad zdravotnou starostlivosťou, zastavil transformáciu štátnych zdravotníckych zariadení na akciové spoločnosti, zakázal zisk zdravotným poisťovniam, začal zvýhodňovať štátnych poskytovateľov a poisťovne pred súkromnými a zavádzal mäkké rozpočtové pravidlá (ochrana pred exekúciami a oddlžovanie štátnych poskytovateľov (pozri vyššie Rámček 1 a Rámček 2)). Pozitíva by sa dali nájsť v liekovej politike (zavedenie inštitútu degresívnej obchodnej prirážky, referencovanie cien liekov) a v pridaní kritéria ekonomickej aktivity do mechanizmu prerozdeľovania odvodov medzi zdravotné poisťovne.
-
Od septembra 2006 boli zrušené[55] paušálne poplatky (zavedené v roku 2003) vo výške 20 Sk za návštevu lekára (ambulantná starostlivosť) a 50 Sk za deň hospitalizácie v nemocnici (ústavná starostlivosť). Od októbra 2006 bol znížený poplatok za spracovanie receptu z 20 Sk na 5 Sk. Ostatné poplatky zostali zachované (60 Sk za návštevu pohotovosti, za lekárom indikovaný pobyt v kúpeľoch (50 až 220 Sk/deň) a 2 Sk/km za dopravnú službu (mimo záchrannej služby). Štát mal kompenzovať výpadok poplatkov lekárom zvýšením kapitačných platieb, resp. mesačných objemov (limitov) zdravotnej starostlivosti a nemocniciam dofinancovaním cez zdravotné poisťovne.
Zámerom bolo znížiť finančnú zaťaženosť osôb, ktorým sa poskytuje zdravotná starostlivosť. V skutočnosti však relatívne nízke poplatky neohrozovali sociálnu situáciu väčšiny občanov. Vláda ich preto mala ponechať a pomôcť sociálne najslabším ľuďom vyrovnať sa s nimi. Namiesto toho štát cez zdravotné poisťovne kompenzoval vyššími platbami výpadok poplatkov lekárom a nemocniciam. Zrušenie poplatkov znovu posilnilo ilúziu bezplatného zdravotníctva a prispelo k nárastu zbytočných návštev u lekára, nadmernej spotreby, ako aj dlhu. Podľa ekonómov[56] poplatky pomáhali účelnejšie vynakladať zdroje v zdravotníctve. Umožňovali použitie limitovaných zdrojov tam, kde sú viac potrebné, teda na liečenie vážnych chorôb. Zrušenie poplatkov preto povedie k vyšším výdavkom na liečenie menej závažných chorôb a menej peňazí pôjde na liečenie závažných chorôb.
-
Už po roku od zrušenia niektorých paušálnych poplatkov za služby súvisiace s poskytovaním zdravotnej starostlivosti bolo MZ SR nútené vymyslieť náhradný inštrument, ktorý bude podobne ako poplatky obmedzovať nadmerný dopyt po zdravotníckych službách a zbytočné návštevy u lekára. Novelou zákona o zdravotnej starostlivosti z decembra 2007 sa ako podmienka návštevy špecialistu zaviedli povinné odporúčacie (tzv. výmenné) lístky od všeobecného lekára. Odporúčacie lístky od praktického lekára sa nevyžadovali pri akútnych stavoch, v prípadoch následnej liečby tej istej diagnózy a dispenzarizácie[57] a pri návšteve stomatológa, gynekológa a pediatra[58]. Ak by lekár – špecialista nemal počet ošetrených pacientov krytý dostatočným počtom výmenných lístkov, zdravotná poisťovňa tieto výkony nemusela preplatiť a lekárovi mohla navyše hroziť i peňažná pokuta.
Cieľom odporúčacích lístkov bol podľa MZ SR lepší manažment pacienta, aby mal všeobecný lekár prehľad o komplexnom zdravotnom stave a o liečbe svojho pacienta, aby liečbu koordinoval, a aby pacienti neabsolvovali u rôznych špecialistov zbytočné a opakovane rovnaké vyšetrenia, ktoré sú často nákladné. Všeobecný lekár mal fungovať ako tzv. strážca brány (gate keeper). Určite efektívnejším spôsobom manažmentu pacienta by však bola elektronická zdravotná karta pacienta. Zavedením povinných odporúčacích lístkov sa pre obyčajného pacienta znížila dostupnosť špecializovanej ambulantnej zdravotnej starostlivosti. Výmenné lístky zvýšili časovú, ako aj finančnú záťaž pacientov i lekárov. Pacienti boli nútení vycestovať k svojmu všeobecnému lekárovi a s jednou diagnózou museli zbytočne čakať často v infekčnom prostredí minimálne dvoch čakární, čo pre pracujúceho znamenalo niekoľkonásobné zvýšenie nákladov v porovnaní so zrušeným systémom paušálnych poplatkov. Praktickí lekári boli zas vystavení administratívnej záťaži, čím sa skracoval čas, ktorý mohli venovať na ošetrenie ďalších pacientov, ktorí by napríklad nepotrebovali ísť k špecialistovi. Zrušené 20-korunáčky prispôsobovali dopyt ponuke určite efektívnejším spôsobom.
- Ešte na sklonku roka 2006 poslanci NR SR schválili novelu zákona o zdravotných poisťovniach a dohľade nad zdravotnou starostlivosťou, ktorou umožnili vláde odvolať predsedu Úradu pre dohľad nad zdravotnou starostlivosťou z akýchkoľvek dôvodov. Dovtedy to bolo možné len z taxatívne uvedených vážnych dôvodov. Hneď 9 dní po nadobudnutí účinnosti novely bol vládou odvolaný dovtedajší predseda ÚDZS a vymenovaný nový, člen najsilnejšej vládnej strany. Kritici označovali toto opatrenie ako účelové a motivované na politické a mocenské ovládnutie jediného nezávislého kontrolného a regulačného úradu v sektore zdravotníctva.
- Vláda prijala v októbri 2007 novelu nariadenia, ktorou sa stanovila v rámci verejnej minimálnej siete poskytovateľov ústavnej zdravotnej starostlivosti tzv. koncová sieť, teda menný zoznam nemocníc, ktoré sú podľa vlády nevyhnutné pre stále, plynulé a odborné zabezpečenie neodkladnej zdravotnej starostlivosti aj v mimoriadnych situáciách. Do zoznamu sa však dostali výlučne zdravotnícke zariadenia (v počte 34; neskôr bol zoznam rozšírený na 39 zariadení) v zriaďovateľskej pôsobnosti štátu. Koncová sieť teda neobsahovala žiadne neštátne zariadenia. S nemocnicami v minimálnej sieti museli zdravotné poisťovne uzavrieť zmluvy o úhrade poskytnutej zdravotnej starostlivosti, pri ostatných zariadeniach takúto povinnosť nemali. Predkladatelia ubezpečovali nemocnice, ktoré sa nedostali do koncovej siete, že sa nemusia obávať zániku, keďže mnohé z nich získali garanciu zazmluvnenia v rámci tzv. pevnej siete[59], a na dôvažok v rámci verejnej minimálnej siete bol stanovený ešte aj taký počet garantovaných lôžok, ktorý vysoko prevyšoval počet postelí nachádzajúcich sa v tom období v zariadeniach minimálnej siete. Podľa kritikov by minimálna sieť mala byť určovaná podľa odborných, geografických, demografických kritérií a prioritne z pohľadu kritérií kvality a efektivity, a nie podľa svojvoľného rozhodnutia vládnych úradníkov. Kritizovaný bol najmä selektívny prístup k poskytovateľom na základe ich vlastníckej štruktúry a privilegovanie štátnych nemocníc, čo im zabezpečilo ochranu pred neštátnou konkurenciou.
-
V októbri 2007 bola slovenským parlamentom schválená novela zákona o zdravotných poisťovniach, ktorá de facto zakázala zisk zdravotným poisťovniam. Novela určila zdravotným poisťovniam povinnosť použiť prípadný kladný výsledok hospodárenia z verejného zdravotného poistenia výlučne na úhradu zdravotnej starostlivosti hradenú z povinného verejného zdravotného poistenia. V roku 2006 vykázali súkromné zdravotné poisťovne spolu zisk vyše 1,5 mld. Sk[60]. Súkromné poisťovne sa začali pripravovať na medzinárodnú arbitráž proti SR za poškodenú investíciu. Jednalo sa o stratu budúcich výnosov, o ktoré poisťovne prišli po zákaze vyplatenia zisku[61]. Novela tiež znížila maximálnu výšku výdavkov na prevádzkovú činnosť zdravotnej poisťovne zo 4 % na 3,5 % z vybratého poistného pred prerozdelením[62].
Proponenti zákazu zisku ho obhajovali tvrdením, že v systéme povinného verejného zdravotného poistenia založeného na solidarite musia aj zdravotné poisťovne plniť výlučne sociálnu funkciu a ich činnosť musí byť založená na princípe neziskovosti, a nie fungovať ako podnikateľské subjekty s primárnym cieľom dosahovania zisku. Chceli, aby sa zisky poisťovní vytvorené z verejných zdrojov vrátili späť do systému zdravotníctva. Oponenti naopak považovali zákaz zisku zdravotných poisťovní za veľmi škodlivé opatrenie pošliapavajúce Ústavou SR garantované právo vlastniť a užívať majetok a narúšajúce princíp právnej istoty. Opatrenie išlo proti deklarovanému zámeru rešpektovať systém plurality zdravotných poisťovní, ku ktorému sa vláda prihlásila vo vlastnom Programovom vyhlásení, a smerovalo k vytvoreniu jedinej štátnej poisťovne. Negatívne dopady najviac pocítia samotní poistenci znížením kvality poskytovanej zdravotnej starostlivosti, pretože takéto závažné obmedzenie hospodárskej súťaže bude mať z dlhodobého hľadiska za následok zníženie motivácie zdravotných poisťovní konať efektívne, lepšie manažovať potreby pacientov, zlepšovať poskytované služby, dlhodobo investovať a inovovať, čo sa ešte viac zvýraznilo po okresaní ich správneho fondu. Zákaz vyplácania dividend zahraničným akcionárom zdravotných poisťovní znížil kredibilitu SR v očiach investorov a zvýšil im transakčné náklady[63]. Akcionári poisťovní boli totiž nútení hľadať rôzne iné cestičky ako získať „dividendy“ z už investovaných prostriedkov[64].
-
Novela zákona o poskytovateľoch zdravotnej starostlivosti z decembra 2007 zastavila transformáciu štátnych zdravotníckych zariadení na akciové spoločnosti[65]. Fakultné nemocnice, zdravotnícke zariadenia s celonárodnou pôsobnosťou a zariadenia plniace osobitné úlohy v mimoriadnych situáciách mali zostať štátnymi rozpočtovými alebo príspevkovými organizáciami v priamej pôsobnosti MZ SR. Majetková účasť štátu v už transformovaných zdravotníckych zariadeniach nesmela klesnúť pod 51 %. Navrhovatelia nechceli, aby sa z veľkých nemocníc stávali súkromné akciové spoločnosti orientované na zisk a na vyberanie hrozienok zo systému verejného zdravotného poistenia. Štátu mal zostať v rukách priamy nástroj na ovplyvňovanie poskytovania zdravotnej starostlivosti a výkonu štátnej zdravotnej politiky.
Prioritným účelom transformácie však nebola zmena vlastníckych vzťahov, ale zrovnoprávnenie poskytovateľov na zdravotníckom trhu, keďže napríklad veritelia nemajú možnosť efektívne prinútiť štátne rozpočtové a príspevkové organizácie na úhradu ich záväzkov na rozdiel od akciových spoločností. Podľa kritikov sa zastavenie transformácie malo negatívne odraziť na hospodárení štátnych nemocníc. Prehĺbenie mäkkých rozpočtových obmedzení znamenalo podľa nich definitívnu stratu motivácie o vyrovnané a transparentné hospodárenie nemocníc, čo následne logicky povedie k zvyšovaniu zadlženosti, ktoré o.i. zabráni lepšej technickej vybavenosti nemocníc a zlepšovaniu odmeňovania dobrých lekárov, čo zvýši tlak na ich odchod, a suma sumárum kvalita poskytovanej zdravotnej starostlivosti pre občana sa zníži. V prospech transformácie hovorili narastajúce dlhy lôžkových zdravotníckych zariadení v pôsobnosti MZ SR a dobré hospodárenie transformovaných nemocníc, dokonca aj tých so 100 %-nou majetkovou účasťou štátu.
-
Od apríla 2008 boli obnovené zdravotné obvody (tzv. rajóny) pre všeobecných lekárov pre dospelých, dorast a deti, gynekológov a zubných lekárov. Rajonizácia sa netýkala nemocníc. Stanovilo sa, že obvodný lekár nebude môcť odmietnuť pacienta s trvalým alebo prechodným bydliskom v jeho rajóne, aj keby tým mal prekročiť svoje únosné pracovné zaťaženie (predtým mohol v takom prípade pacienta odmietnuť). Naďalej však zostala zachovaná slobodná voľba praktického lekára z akéhokoľvek obvodu. Podľa navrhovateľov sa tak malo naplniť právo každého na dostupnosť primárnej ambulantnej zdravotnej starostlivosti, pričom rajóny mali napomôcť chrániť marginalizované skupiny obyvateľstva.
Proponenti nepovažovali situáciu, kedy pacienti chodili k svojmu všeobecnému lekárovi aj z miest vzdialených viac ako 50 km, pričom mali ambulanciu praktického lekára vo vedľajšom dome, za dobre fungujúcu dostupnú primárnu starostlivosť. Naopak, oponenti poukazovali na riziko, že obnovením rajonizácie sa niektorým pacientom, ktorí majú svojho praktického lekára mimo svojho obvodu, môže paradoxne zhoršiť dostupnosť primárnej zdravotnej starostlivosti, keďže títo lekári nebudú môcť odmietnuť pacientov, ktorí bývajú v jeho rajóne, a ak ich bude veľa, tak budú musieť odmietnuť svojich „mimorajónových“ pacientov, aby predišli preťaženiu.
-
Novelou zákona o zdravotnom poistení z novembra 2008 sa zvýšil základ prerozdeľovania poistného medzi jednotlivými zdravotnými poisťovňami z 85 %, resp. 85,5 % na 95 %, čo malo zabezpečovať väčšiu solidaritu medzi zdravotnými poisťovňami a medzi poistencami zdravotných poisťovní a rovnosť prístupu k zdravotnej starostlivosti. V skutočnosti sa však mala sanovať zlá finančná situácia vo VšZP. Zvyšovanie miery prerozdelenia znižuje motiváciu zdravotných poisťovní si navzájom konkurovať a investovať do zabezpečenia výberu poistného, čo sa môže odraziť v nižšej úspešnosti výberu poistného, a tým pádom i v nižšom objeme peňazí na zdravotnú starostlivosť.
Vyššie uvedenou novelou pribudlo do prerozdeľovacieho mechanizmu nové kritérium – kategória počet poistencov, za ktorých platí poistné štát[66]. Išlo o snahu diferencovať ekonomicky aktívnych poistencov od neaktívnych, ktorí sú pre poisťovne zväčša drahší. Dovtedy bolo poistné prerozdeľované medzi poisťovne len podľa veku a pohlavia poistencov. Cieľom bolo zobjektívniť systém prerozdeľovacieho mechanizmu cez vyrovnávanie a kompenzáciu rizikových štruktúr medzi poisťovňami, aby sa predchádzalo tendenciám nežiaducej selekcie poistencov. Nový parameter prerozdeľovania však mal aj svoje negatíva, keďže zvyšoval nezdravú motiváciu poisťovní k selekcii rizika. Pre zdravotnú poisťovňu by totižto napríklad každý dodatočný deň práceneschopnosti poistenca, kedy zaňho začína platiť poistné štát, predstavoval ekonomický prínos z prerozdelenia poistného. Nespravodlivé prerozdeľovanie peňazí zo zdravotného poistenia sa môže odstrániť, len ak sa bude prihliadať napríklad aj na zdravotný stav poistencov (t.j. napr. na predpísané lieky či diagnózy).
V oblasti liekovej politiky bolo nutné prijať opatrenia, ktoré budú tlmiť vysoké verejné výdavky na lieky. Výdavky na lieky dosahujú v SR takmer tretinu celkových výdavkov v zdravotníctve a vyše 2 % HDP. V medzinárodnom porovnaní obsadzuje Slovensko pri oboch týchto parametroch najvrchnejšie priečky[67].
- Od začiatku roka 2008 bola do praxe zavedená degresívna obchodná prirážka[68] na lieky a dietetické potraviny pre distribútorov liekov a lekárne. Bola stanovená kumulatívnou percentuálnou sadzbou rozdielnou pre každé z 11 cenových pásiem[69]. MZ SR si od tohto opatrenia sľubovalo stámiliónové úspory, keďže drahšie lieky budú mať nižšiu prirážku a lacnejšie lieky vyššiu, čo sa v absolútnych číslach prejaví tak, že lacnejšie lieky zdražejú len mierne, zatiaľ čo cena drahších liekov sa zníži výrazne. Starý systém navyše motivoval aktérov k predpisovaniu a vydávaniu drahých liekov.
- Hoci je referencovanie cien liekov známe v slovenskej legislatíve už od roku 2000, v dnešnej podobe od roku 2008, dôkladne sa začalo uplatňovať až kategorizáciou liekov platnou od apríla 2009, k čomu výrazne dopomohli odborníci z Ministerstva financií (MF) SR. Slovensko bolo jednou z prvých európskych krajín, ktoré zaviedli referencovanie cien liekov do praxe. Ako referenčná hodnota pre určovanie maximálnych cien liekov bola stanovená priemerná cenová úroveň 6 najlacnejších krajín EÚ. MF SR v spolupráci s MZ SR najprv pripravilo analýzu cien liekov registrovaných v SR a zverejnilo na internete, ktoré lieky ktorých výrobcov prekračovali referenčnú hodnotu (tzn. maximálne prípustnú cenu). Ukázalo sa, že lieky boli predražené v priemere asi o 10 %, pričom najviac predražené boli originálne lieky chránené patentom[70]. Predražená bola tiež väčšina liekov z prvej stovky podľa spotreby. Následne MZ SR prerokovalo s dotknutými dodávateľmi liekov počas tzv. hearingov prípadné vecné a metodické nezrovnalosti a dohadovalo s nimi zníženie cien jednotlivých liekov tak, aby boli v súlade s referenčnými hodnotami. Referencovanie cien liekov má podľa zákona prebiehať každých 6 mesiacov. Tri kolá referencovania cien liekov v rokoch 2009 a 2010 mali podľa údajov MF SR ušetriť počas 3 rokov verejné výdavky na lieky vo výške 165 mil. EUR. Dôsledné uplatňovanie referencovania cien liekov malo za následok, že výdavky na lieky v roku 2009 nerástli takým tempom ako v predchádzajúcich rokoch. Na porovnanie: medziročne stúpli výdavky na lieky v SR o 1,1 %, zatiaľ čo v Českej republike o 10,3 % a Poľsku o 10,2 %[71]. Slovensko patrilo v tomto ukazovateli v roku 2009 medzi najúspešnejšie krajiny EÚ.
5) Krátke obdobie očakávaní – roky 2010–2011
Vláda Ivety Radičovej získala od občanov mandát na nápravu viacerých krokov uskutočnených vládou jej predchodcu a na posunutie Slovenska ďalej v reformnom úsilí. V oblasti zdravotníctva identifikovala stredo-pravicová vládna koalícia potrebu nasledujúcich zmien, ktoré sa v odborných kruhoch stretli s pozitívnym hodnotením[72] (výber z programových téz):
- Zadefinujeme zákonný nárok na rozsah zdravotnej starostlivosti hradenej z verejného poistenia. Každá zdravotná poisťovňa pôsobiaca na trhu ho bude povinná zabezpečiť.
- Dáme všetkým nemocniciam právnu formu obchodných spoločností a umožníme transformáciu neziskových organizácií na akciové spoločnosti.
- Zrovnoprávnime financovanie nemocníc spolu so zavedením platby za diagnózu (DRG systém).
- Vrátime poisťovniam možnosť tvorenia zisku za presne stanovených podmienok.
- Zavedieme strop pre platby za lieky u lekára alebo pre seniorov a zdravotne postihnutých.
- Zrušíme povinnosť vystavovania odporúčacích lístkov k špecialistom.
- Zavedieme bonus pri platbách na zdravotné poistenie pre dospelých obyvateľov, ktorí nevyčerpali zdravotnú starostlivosť.
- Zanalyzujeme zavedenie povinnosti pre zdravotné poisťovne zasielať poistencom raz ročne výpis úhrad za vyčerpanú zdravotnú starostlivosť.
- Znížime bariéry pre vstup nových subjektov na trh poskytovateľov zdravotného poistenia.
- Umožníme poisťovniam pripoistenie, ktoré bude pokrývať úhrady nad rámec zákonného nároku ako aj nadštandardné služby.
- Zvážime zvýšenie percenta poistného, ktoré nebude predmetom prerozdeľovania.
- Rozšírime kompenzáciu rizikovej štruktúry poistencov o kritérium zdravotného stavu jednotlivca so zahrnutím finančne náročných výkonov.
- Vrátime nezávislosť Úradu pre dohľad nad zdravotnou starostlivosťou.
- Zavedieme zrozumiteľný systém merania kvality a akreditáciu poskytovateľov.
- Udeľovanie licencií na rýchlu zdravotnú pomoc formou elektronickej aukcie.
Napriek tomu, že vláda I. Radičovej vládla efektívne len do jesene 2011,[73] kedy jej bola parlamentom vyslovená nedôvera, stačila v oblasti zdravotníctva prijať za vyše roka viacero zväčša pozitívnych zmien a splniť niekoľko sľubov z Programového vyhlásenia. Mnohé reformy, ktoré boli technicky a politicky náročné na presadenie, ale zároveň mali byť kľúčovými opatreniami na ozdravenie zdravotníctva, však neboli dokončené alebo ani vôbec iniciované, a to nielen pre krátkosť času, ale aj pre slabú politickú vôľu vo vládnej koalícii.
- V prvých mesiacoch vlády zaviedlo MZ SR pod vedením ministra Ivana Uhliarika po roku opäť degresívnu obchodnú prirážku na nemocničné lieky, ktorá mala rezortu priniesť ročnú úsporu do 10 mil. EUR.
- Povinným nakupovaním viacerých drahých onkologických liekov pre pacientov zdravotnými poisťovňami, a nie prostredníctvom lekární, a ich vyzdvihovaním pacientmi priamo v nemocnici či v ambulancii lekára sa mala podľa ministra zdravotníctva zas docieliť bezpečnosť pacientov, pričom však pripustil, že sa týmto opatrením malo aj ušetriť, keďže lekárne prišli u týchto liekov o svoje marže. Pacientske organizácie sa obávali nižšej dostupnosti liekov pre onkologicky chorých.
- Neskôr ministerstvo presadilo zmenu aj pri nákupe vakcín na povinné očkovanie, ktoré si mali zadovažovať všeobecní lekári od distribútorov alebo lekární sami a potom mali čakať na refundovanie zo strany zdravotných poisťovní. Tie mohli vakcíny nakupovať aj centrálne. Voči tejto zmene sa lekári búrili a dočasne obmedzili vakcináciu. MZ SR im prisľúbilo polovicu marže lekární, ale ani to lekárov od protestov neodviedlo. V mnohých prípadoch prišlo dočasne k zhoršeniu dostupnosti vakcín pre pacientov, lekári sa nestotožnili s touto ich novou obstarávacou povinnosťou, a tak s novou vládou Roberta Fica prišiel prísľub k návratu k starému osvedčenému systému nákupu vakcín samotnými pacientmi v lekárňach.
-
V decembri 2010 a po prezidentovom vete opätovne vo februári 2011 schválila NR SR rozsiahlu novelu zákona o zdravotných poisťovniach, ktorá upravovala aj ostatné zdravotnícke zákony.
Sprísnili sa napríklad kritériá na posudzovanie platobnej schopnosti poisťovní,[74] čím sa mala posilniť finančná stabilita celého zdravotníckeho sektora a pre veriteľov a v neposlednom rade i pre samotných poistencov mali vytvárané rezervy poskytovať väčšiu istotu v prípade krízových situácií domôcť sa svojich oprávnených nárokov. Kvôli zlej finančnej situácii vo VšZP a jej ochrane pred bankrotom však vláda odsúhlasila posunutie účinnosti predmetného sprísnenia z apríla 2011 na začiatok roka 2013. VšZP musela začať prijímať razantné racionalizačné opatrenia (pozri nižšie).
Novela ďalej priniesla povinnosť zverejniť na internete všetky zmluvy zdravotných poisťovní s poskytovateľmi.
Opätovne sa posilnila nezávislosť Úradu pre dohľad nad zdravotnou starostlivosťou oslabením kompetencií vlády pri odvolávaní jeho predsedu. Zrušila sa teda možnosť odvolať predsedu ÚDZS de facto bez udania dôvodu, ako to prijala predošlá Ficova vláda. Pred schválením novely však Radičovej vláda ešte stihla využiť staré ustanovenie a odvolala predsedu Úradu nominovaného predošlou vládou „bez udania dôvodu“, oficiálne kvôli výsledkom činnosti úradu s prihliadnutím na stav v zdravotníctve a zodpovednosť vlády za zdravotný stav obyvateľstva.
Zrušila sa povinnosť vystavovania odporúčacích (tzv. výmenných) lístkov všeobecnými lekármi pri návšteve pacienta u špecialistu.
Bol schválený ochranný horný limit na doplatky za lieky pre nízkopríjmových (príjem do 372,25 EUR) dôchodcov a ťažko chorých. Strop sa najprv vzťahoval len na doplatky za niektoré lieky (ktoré boli hradené zdravotnou poisťovňou minimálne vo výške 75 %), ale od decembra 2011 sa rozšíril počet liekov započítavaných do ochranného limitu na všetky predpisové lieky, ktorých úhradu aspoň čiastočne hradí zdravotná poisťovňa, pričom dôchodcovia získali nárok na vrátenie peňazí, ak prekročia za štvrťrok hranicu 45 EUR na doplatkoch za najlacnejšiu alternatívu lieku. U zdravotne ťažko postihnutých (ZŤP) to bolo 30 EUR. Za 3. štvrťrok 2011 vrátili zdravotné poisťovne vyše 6000 dôchodcom a ZŤP každému v priemere 15 EUR za doplatky na lieky. Ešte pred pádom vlády mal rezort zdravotníctva v úmysle v budúcnosti rozšíriť okruh ľudí, ktorých by sa týkal ochranný limit na doplatky za lieky.
Novela zákona tiež vytvorila základné inštitucionálne predpoklady na zavedenie nového úhradového mechanizmu za výkony v lôžkových zariadeniach – tzv. DRG-systém (platba za diagnózu),[75] nakoľko pre platby poisťovní nemocniciam neexistovali takmer žiadne legislatívne pravidlá a kritici súčasného systému odmeňovania dlhodobo upozorňujú na fakt, že veľké fakultné nemocnice dostávajú za rovnako odvedený štandardný výkon pri rovnakej diagnóze omnoho viac peňazí než menší poskytovatelia. Proponenti veria, že zavedením DRG systému sa podarí docieliť efektívnejší, transparentnejší a spravodlivejší systém financovania lôžkovej zdravotnej starostlivosti podľa medicínsko-ekonomickej náročnosti liečených pacientov, že sa zlepšia možnosti porovnávania jednotlivých zdravotníckych zariadení a zo strany zdravotných poisťovní sa bude ľahšie rozhodovať o úhradách a ich kontrolovať. Úloha zaviesť DRG-systém na Slovensku bola delegovaná na Úrad pre dohľad nad zdravotnou starostlivosťou, ktorý dostal povinnosť vybudovať Centrum pre klasifikačný systém diagnosticko-terapeutických skupín. To má byť bázou pre zavedenie DRG-systému. Vytvorenie si celého vlastného komplexného DRG-systému by si vyžadovalo roky príprav a veľa financií, a tak sa slovenská vláda rozhodla, že Slovensko kúpi licenciu a prevezme celý hotový systém zo zahraničia, konkrétne z Nemecka. ÚDZS uzavrel v decembri 2011 zmluvu s nemeckým Inštitútom pre úhradový systém v nemocniciach (InEK), ktorej predmetom je spolupráca pri vývoji a zavádzaní DRG-systému na Slovensku.
Počas Zajacovej reformy z rokov 2003-2004 prišlo k transformácii predovšetkým menších a stredných nemocníc z verejnoprávnych spoločností na akciové spoločnosti a neziskové organizácie. Súčasne s transformáciou prechádzali zariadenia z vlastníctva štátu do vlastníctva miest a samosprávnych krajov. Pred parlamentnými voľbami v roku 2006 však vláda transformáciu na akciové spoločnosti zastavila, Ficova vláda v tomto procese nepokračovala, a tak najväčšie štátne fakultné nemocnice a špecializované ústavy zostali ako príspevkové organizácie MZ SR. Radičovej vláda si dala za cieľ dokončiť transformáciu štátnych nemocníc na akciové spoločnosti a v zákone stanovila termín na jej dokončenie do konca roku 2011, v odôvodnených prípadoch sa tento termín mohol posunúť o pol roka. Cieľom transformácie malo byť zavedenie prísnejších a transparentnejších pravidiel pri riadení a hospodárení štátnych nemocníc, čo im malo pomôcť aj pri zvyšovaní efektívnosti. Lekárske odbory, ako aj politická opozícia kritizovali tento proces a boli proti nemu. Obávali sa, že po transformácii budú tieto zariadenia privatizované, čo však aj Radičovej vláda vehementne odmietala. Verejná diskusia prebiehala aj vo veci, či sa transformácia všetkých štátnych nemocníc stihne do stanoveného termínu, a či budú ministerstvom financií uvoľnené prostriedky na oddlženie nemocníc pred ich transformáciou. Nakoniec vláda preklasifikovala Ficovu návratnú štátnu výpomoc vo výške 130 mil. EUR na nenávratnú a ešte k tomu schválila 350 mil. EUR na ďalšie oddlženie štátnych nemocníc (pozri vyššie Rámček 2). Po páde vlády na jeseň 2011 a po prevzatí viacerých vládnych kompetencií v zásadných hospodárskych a sociálnych otázkach prezidentom SR, tento aj pod tlakom protestujúcich lekárov(pozri nižšie Rámček 3) pozastavil transformáciu nemocníc. Protestujúcim lekárom to však nestačilo a žiadali zrušiť transformáciu nemocníc aj legislatívne, čo sa im nakoniec i podarilo.
-
Najvýraznejšou, najrozsiahlejšou a najprínosnejšou zdravotníckou reformou roku 2011, ale aj celého krátkeho funkčného obdobia vlády I. Radičovej bola reforma liekovej politiky, hoci mnohé jej časti neboli dotiahnuté do konca, mohli byť ambicióznejšie a do niektorých musel byť minister zdravotníctva dotlačený vonkajším prostredím. Zmeny v liekovej politike mali potenciál priniesť do zdravotníckeho systému viac transparentnosti, efektívnosti, a tým aj viac úspor vo verejných financiách. Práve vysoké výdavky na lieky a ich značná spotreba boli jedným z najvypuklejších problémov slovenského zdravotníctva.[76] Od vstupu do OECD v roku 2000 patrila Slovensku pravidelne čelná pozícia spolu s Maďarskom, čo sa týka výšky výdavkov na lieky meranej ako podiel z celkových výdavkov na zdravotníctvo a taktiež ako podiel na HDP.[77]
Znížiť verejné výdavky na lieky malo za cieľ sprísnenie systému referencovania cien liekov, ktorý dovtedy nemohol presiahnuť priemer 6 najnižších cien spomedzi všetkých krajín EÚ, a to tak, že cena lieku v SR nesmie prekročiť úroveň druhej najnižšej ceny spomedzi všetkých krajín EÚ. Skresať vysoké výdavky nemocníc na nákup tzv. špeciálneho zdravotníckeho materiálu (napr. endoprotézy kĺbov, kardiostimulátory, katétre) má pomôcť novo zavedená kategorizácia týchto predmetov, ktorá určí maximálnu úhradu poisťovní a spoluúčasti pacienta.
Významnou kvalitatívnou zmenou malo byť povinné predpisovanie niektorých liekov[78] na úrovni ich účinnej látky (tzv. generická preskripcia) spolu s povinnosťou lekární ponúkať pacientovi generickú alternatívu s najnižším doplatkom. MZ SR si od tohto opatrenia sľubovalo zlepšenie informovanosti pacientov, obmedzenie indukovanej preskripcie a spotreby liekov a väčšiu cenovú súťaž medzi výrobcami liekov, medzi dodávateľmi liekov, ako aj medzi lekárňami, čo malo mať za následok nižšie doplatky ľudí za lieky, ako aj zníženie verejných výdavkov na lieky. V rámci prerokovania príslušného zákona v parlamente bol však tento inštitút oslabený tým, že lekári popri povinnom udaní účinnej látky pri určitých v zákone špecifikovaných liekoch môže na recept napísať aj konkrétny obchodný názov lieku, tak ako to bolo doposiaľ.
Spružnenie kategorizácie liekov, teda ľahšie zaraďovanie a vyraďovanie do/zo zoznamu hradených liekov, bolo významnou časťou reformy liekovej politiky. Reforma priniesla i nové nástroje liekovej politiky. Inštitút podmienenej kategorizácie sa má využíva, ak nie je účinnosť lieku v dostatočnej miere podložená výsledkami klinických skúšok. V rámci dočasnej kategorizácie budú nové lieky kategorizované dočasne na 2 roky, a potom bude treba dokázať ich účinnosť a nákladovú efektívnosť. Zrýchlenie a zjednodušenie vstupu generických liekov na trh má docieliť aj častejšie uskutočňovanie kategorizácií – a to 12-krát do roka.
Legislatívne sa zvýšil vplyv farmakoekonomického posudzovania lieku pri jeho zaraďovaní medzi hradené lieky a pri stanovovaní, resp. zvýšení miery úhrady z verejného zdravotného poistenia. Súčasne hradené lieky by mali podliehať revízii na základe farmakoekonomických kritérií. Posilnenie vplyvu farmakoekonomiky bolo síce prijaté v zákone, avšak kľúčové bude, ako poctivo (či nie len formálne) bude táto povinnosť aplikovaná v praxi, a či budú na farmakoekonomické analýzy k dispozícii dostatočné odborné kapacity.
V rámci nového zákona o rozsahu a podmienkach úhrady liekov, zdravotníckych pomôcok a dietetických potravín na základe verejného zdravotného poistenia bolo tiež legislatívne zadefinovaná miera nákladovej efektívnosti liečby, ktorá sa už z pohľadu spoločnosti nepovažuje za prínosnú, a to prostredníctvom stanovenia akceptovateľnej ceny jedného získaného roka života štandardizovanej kvality (tzv. QALY (quality-adjusted life year)) vo výške 24-násobku až 35-násobku priemernej mesačnej mzdy.
S cieľom urobiť proces kategorizácie liekov transparentnejším a nezávislejším boli prijaté jasnejšie pravidlá pri cenotvorbe liekov – zverejňovanie odborných odporúčaní, žiadostí, podnetov a rozhodnutí vo veciach kategorizácie na internete, ako aj konfliktov záujmov aktérov cenotvorby, zákaz návštev reprezentantov farmaceutických firiem u lekára počas ordinačných hodín, zákaz darovania akýchkoľvek peňažných či nepeňažných darov alebo výhod pre lekárov od zástupcov farmaceutických spoločností (napr. sponzorovanie účasti lekára na kongrese) a pod. Prijatie mnohých opatrení zvyšujúcich transparentnosť v liekovej politike vyplynulo aj z „kauzy Prevenar“, kedy bola netransparentným spôsobom uprednostnená firma Pfizer pri výbere vakcíny proti pneumokokovým nákazám u detí,[79] pričom sa v procese kategorizácie vyskytli závažné konflikty záujmov zúčastnených, vrátane ministra Ivana Uhliarika, ktorý v minulosti pracoval pre uprednostnenú firmu.
Poslancom NR SR sa na tretíkrát podarilo presadiť tzv. vernostné systémy v lekárňach aj na hradené lieky na lekársky predpis. Cieľom bolo znížiť doplatky pacientov za receptové lieky. Malé lekárne sa obávali monopolizácie lekárenstva zo strany veľkých sietí lekární. Pomer rozdelenia vernostnej zľavy bol nakoniec schválený v podobe dvoch tretín pre pacienta a tretiny pre zdravotnú poisťovňu. Podľa oponentov tohto rozdelenia bolo chybou, že pri vernostných programoch nemusel byť zachovaný tzv. fixný doplatok za lieky, teda stály pomer úhrady zdravotnej poisťovne a doplatku poistenca za predpísaný liek, ktorý bol zavedený Zajacovou reformou práve preto, aby farmaceutické firmy nemohli znížiť doplatok pacientov za liek až na nulu, pričom zdravotné poisťovne, teda verejné financie by hradili stále takú istú vysokú sumu za liek a nič by neušetrili na výdavkoch.[80]
Zákonom o liekoch sa zlegálnila možnosť vytvárať siete lekární na úrovni vyšších územných celkov (otázne je, prečo nie na úrovni celej SR). V minulosti museli prevádzkovatelia sietí lekární obchádzať formálny zákaz lekárenských sietí tým, že v každej sieťovej lekárni museli formálne nastrčiť iného zodpovedného farmaceuta s príslušnou kvalifikáciou, ktorý bol zároveň držiteľom povolenia na poskytovanie lekárenskej starostlivosti vo verejnej lekárni.
-
Medzi prínosné opatrenia Radičovej vlády v oblasti zdravotnej politiky možno zaradiť tiež nevyhnutnú racionalizáciu nemocničných lôžok a oddelení a ostatné úsporné kroky (napr. preferovanie, aj finančnou motiváciou poskytovateľov, jednodňovej zdravotnej starostlivosti). Aby sa znižoval vysoký dlh zdravotníctva a plátala „čierna diera“, MF SR tlačilo na prijímanie racionalizačných opatrení a na zefektívňovanie procesov, čo si osvojilo aj MZ SR a začalo ich navrhovať v súčinnosti so štátnou VšZP. Nevyhnutnosť týchto racionalizačných opatrení vyplynula o.i. aj zo zlej finančnej situácie v najväčšej poisťovni. Úrad pre dohľad nad zdravotnou starostlivosťou pohrozil v októbri 2010 VšZP, že pokiaľ nezačne každým mesiacom vykazovať šetrenie, môže vážne ohroziť svoju existenciu. V tejto súvislosti napríklad vláda odsunula na neskôr i uplatňovanie prísnejších kritérií na posudzovanie platobnej schopnosti zdravotných poisťovní (pozri vyššie).
VšZP preto prišla s ozdravným balíčkom, a to i na úkor nákupu zdravotnej starostlivosti či prepúšťania zamestnancov. VšZP sprísnila zazmluvňovanie poskytovateľov, pričom približne s 200 špecialistami neobnovila zmluvu. V oblasti lôžkovej starostlivosti uskutočnila štátna VšZP redukciu asi 3000 prebytočných, najmä akútnych, lôžok a nezazmluvnila 150 neefektívnych a duplicitných nemocničných oddelení. Navrhla lepšiu koordináciu v prípade príbuzných medicínskych odborov, podporu a rozšírenie ambulantnej a jednodňovej zdravotnej starostlivosti, čo treba kvitovať a podporiť v mene dlhodobej ekonomickej udržateľnosti a zvyšovania kvality poskytovanej zdravotnej starostlivosti. Logicky tiež znel plán MZ SR centralizovať špecializovanú, medicínsky a finančne náročnú lôžkovú starostlivosť do nemocníc a ústavov, ktoré budú na ňu orientované, a budú ju poskytovať efektívnejšie a vo vyššej kvalite, čiže pri nižšom riziku komplikácií a následných prekladov pacienta. Práve početné prekladanie pacientov z jedného oddelenia na druhé a zbytočné hospitalizácie sú podľa zistení zdravotných poisťovní jedným z najvážnejších zdrojov neefektívností. Slovensko má na druhej strane výrazné deficity v oblasti starostlivosti o chronických a dlhodobo chorých pacientov, chýbajú tzv. sociálne lôžka, takže navrhovaný presun chronickej starostlivosti z univerzitných a fakultných nemocníc do liečební a menších všeobecných nemocníc sa zdal tiež zmysluplným.
Podľa ÚDZS nakoniec VšZP preukázala počas roka 2011 zabezpečenie platobnej schopnosti v zmysle zákona o zdravotnej starostlivosti, čo znamená, že poisťovňa nevykazovala záväzky voči poskytovateľom zdravotnej starostlivosti po lehote splatnosti nad 30 kalendárnych dní. VšZP dosiahla za rok 2011 dokonca zisk vo výške 5,7 mil. EUR, čo však spochybnilo nové vedenie poisťovne, ktoré prišlo po nástupe druhej Ficovej vlády. Tvrdí, že ak by predošlé vedenie akceptovalo odporúčanie audítora ohľadne jednej účtovnej operácie, reálnym hospodárskym výsledkom VšZP za rok 2011 mala byť strata 27,3 mil. EUR.[81]
- Radičovej vláda čiastočne odstránila diskriminačné opatrenia voči neštátnym poskytovateľom zdravotnej starostlivosti prijatím nariadenia o verejnej minimálnej sieti poskytovateľov, ktoré zrušilo menný zoznam nemocníc, teda tzv. koncovú sieť obsahujúcu všetky štátne zariadenia (plus Onkologický ústav sv. Alžbety), s ktorými museli zdravotné poisťovne uzavrieť zmluvy, čo obmedzovalo ich zmluvnú voľnosť a selektívny kontrakting, a novým definovaním pevnej siete prispelo k väčšej rovnoprávnosti poskytovateľov ústavnej zdravotnej starostlivosti bez ohľadu na to, či sú štátne alebo nie
- Ako prínos a zároveň nevyhnutnosť, vyplývajúca z nálezu Ústavného súdu SR, ktorý rozhodol, že zakázanie zisku poisťovní bolo protiústavným krokom Ficovej vlády,[82] bolo obnovenie možnosti vyplácania si zisku zdravotnými poisťovňami pri dodržaní zákonných podmienok. Poisťovniam bolo zákonom umožnené ponechať si vytvorený zisk pri dodržaní týchto regulujúcich podmienok: povinné použitie zisku na tvorbu rezervného fondu až do výšky 20 % splateného základného imania a povinná tvorba technických rezerv na úhradu plánovanej zdravotnej starostlivosti pre poistencov zaradených v čakacích zoznamoch (pozn.: predošlá vláda prikázala, že celý vytvorený zisk mali zdravotné poisťovne použiť na úhradu zdravotnej starostlivosti).
- Novelizáciou vyhlášky o čakacích zoznamoch chcelo MZ SR zjednotiť a spresniť pravidlá tvorby zoznamu poistencov čakajúcich na poskytnutie plánovanej zdravotnej starostlivosti, a tým zvýšiť transparentnosť zaraďovania poistencov „na čakačky“, zlepšiť porovnateľnosť a skrátiť čas čakania pacienta od zaradenia do zoznamu. K trom okruhom diagnóz (choroby oka, obehovej sústavy, svalovej a kostrovej sústavy) pribudli ďalšie tri diagnózy, resp. výkony, pri ktorých musia zdravotné poisťovne viesť čakacie zoznamy – mamografia, vrodené chyby a hyperfunkcia. Kritizované bolo, že sa vyhláška nevzťahuje na všetky diagnostické a terapeutické výkony, na ktoré treba čakať viac než 1 mesiac od indikácie, ale len na vybrané diagnózy a len pre tie prípady, ak nie je možné poskytnúť zdravotnú starostlivosť do 3 mesiacov.
- Ročné zúčtovanie zdravotných odvodov začali od roku 2012 vykonávať namiesto poistencov samotné zdravotné poisťovne.
- V roku 2011 sa živo diskutovalo o zavedení legitímnych paušálnych poplatkov za „hotelové služby“ (strava a pobyt) v nemocnici, ktoré chceli ústavné zariadenia, a niektoré aj začali, vyberať od pacientov aj bez legislatívnej úpravy. Bol to klasický dôsledok absencie jasného vymedzenia základného balíka zdravotnej starostlivosti hradenej z povinného verejného zdravotného poistenia, absencie definície štandardu a nadštandardu v nemocniciach. V praxi sa totiž často stáva, že poskytovatelia zahrnú do nadštandardných služieb aj to, na čo má pacient nárok z verejného zdravotného poistenia To je aj jedna z príčin vzniku neregulovaných polooficiálnych priamych platieb pacientov. Priame platby obyvateľstva za ostatné roky výrazne vzrástli nad priemer EÚ a OECD.[83] Hoci minister zdravotníctva Ivan Uhliarik uprednostňoval cestu individuálneho pripoistenia pred zavádzaním paušálnych poplatkov za hospitalizáciu či priamej spoluúčasti pacientov na financovaní liečby, MZ SR predstavilo v druhej polovici 2011 návrh, ktorý mal zo zákona umožniť vyberať poplatky za prednostné vyšetrenia, nadštandardnú izbu, výber operatéra a čiastočne uhrádzané alebo vôbec neuhrádzané lieky a presnejšie určiť legislatívne mantinely pre tieto poplatky. Ministerský návrh však de facto iba kopíroval a „legalizoval“ zaužívanú prax s výberom týchto poplatkov v slovenských nemocniciach. Z návrhu napokon vypadol i poplatok za pobyt v nemocnici, ktorý presadzovali samotné nemocnice najprv vo výške 4 EUR/deň a neskôr vo výške 2,5 EUR/deň. Návrh MZ SR sa nakoniec nedostal ani na rokovanie vlády SR.
-
Väčšia časť roka 2011 bola poznačená na verejnosti prejavovanou nespokojnosťou zdravotníckych pracovníkov, prevažne lekárov, so stavom v slovenskom zdravotníctve, čo vyústilo na jeseň do ostrej bezprecedentnej nátlakovej protestnej akcie lekárskych odborárov s hromadným podaním výpovedí vyše 2400 lekárov a prijatím zákonov o minimálnych mzdových nárokoch lekárov a zdravotných sestier (pozri nižšie Rámček 3).
Minister zdravotníctva I. Uhliarik bol vehementne kritizovaný, že podcenil situáciu okolo protestov lekárov a neskoro začal prijímať potrebné opatrenia na odvrátenie krízového stavu v nemocniciach. Na druhej strane je však pravda, že protestná akcia lekárskych odborov zašla až za hranice doposiaľ predstaviteľného. Veľmi zlým výsledkom však bolo, že MZ SR a vláda nakoniec ustúpili protestujúcim lekárom takmer v každej ich požiadavke, čo sa prejaví vo zvyšujúcom sa dlhu zdravotníckych zariadení, ich možnom kolapse a horšej kvalite poskytovanej zdravotnej starostlivosti pacientom, nehovoriac o deštrukčnom potenciáli tejto protestnej akcie na celé verejné financie, nakoľko ostatní zamestnanci vo verejnom sektore dostali návod, že v SR je nátlak efektívnym nástrojom na dosiahnutie vyšších miezd.
Rámček 3: Protestné hromadné výpovede lekárov a trpezlivé vyjednávanie sestier
|
Debata o nedostatku zdravotníckeho personálu na Slovensku sa oživila po spustení protestnej akcie v susednej Českej republike, kde lekári podávali hromadné výpovede s cieľom vyvinúť tlak na politikov, aby im citeľne zvýšili platy, čo sa nakoniec aj podarilo. Táto česká protestná akcia mala na Slovensku odozvu v dvojakej podobe. Najprv, v prípade prijatia hromadných výpovedí manažmentmi českých nemocníc, sa predpokladalo, že akútnu potrebu lekárov v ČR budú čiastočne saturovať lekári zo Slovenska, čo by zase malo za následok ich nedostatok v SR. Po úspešnom dosiahnutí požiadaviek českých lekárov a stiahnutí ich hromadných výpovedí vo februári 2011 sa o podobnú protestnú akciu pokúsili aj niektorí lekári v SR, pričom ich nátlak, ktorý bol Lekárskym odborovým združením (LOZ) vyšpičkovaný až do extrému a vynútil si v niektorých veľkých nemocniciach až vyhlásenie núdzového stavu na prelome novembra a decembra 2011, prinútil vládu k ústupkom a prijatiu takmer všetkých požiadaviek protestujúcich lekárov. Lekárske odbory (LOZ) už začiatkom roka 2011 vyjadrovali nesúhlas so situáciou v zdravotníctve a tvrdili, že ak MZ SR nesplní ich požiadavky, podajú na protest hromadné výpovede. Požiadavky formulovali do týchto štyroch základných bodov:
V priebehu roka dalo LOZ ministerstvu zdravotníctva ultimátum na prijatie ich požiadaviek. Tie neboli pre LOZ uspokojujúco riešené, a tak rozbehli protestnú akciu s podávaním hromadných výpovedí lekárov. Deklaráciu o pripravenosti k ukončeniu pracovného pomeru podpísalo ku koncu augusta 2011 3827 lekárov z 51 nemocníc. Celkovo pracuje v slovenských nemocniciach (v lôžkovej ústavnej starostlivosti) asi 6500 lekárov. K 1.októbru 2011 podalo podľa údajov odborov výpovede vyše 2400 lekárov. Lekárski odborári pokračovali v nátlakovej akcii aj po páde vlády I. Radičovej a po prevzatí niektorých kompetencií v zásadných ekonomických a sociálnych otázkach prezidentom SR, ktorý o.i. pozastavil transformáciu nemocníc na akciové spoločnosti až do predčasných volieb. To ale odborárom nestačilo a požadovali legislatívne úplne zrušiť transformáciu nemocníc, čo sa nakoniec neskôr aj podarilo. Čím viac sa približoval začiatok decembra, kedy končila štandardná výpovedná lehota pre väčšinu protestujúcich lekárov, tým sa zintenzívňovali rokovania, ale značná neústupčivosť LOZ zabraňovala dospieť k akejkoľvek dohode. Neskôr sa rokovania viedli už len o požiadavke zvyšovania platov. Odborári dokonca odmietli i návrh MZ SR na navýšenie základných platov lekárov v priemere o 300 EUR. Pre porovnanie, podľa údajov Sociálnej poisťovne predstavoval priemerný starobný dôchodok na konci roka 2011 sumu 362 EUR. Verejná mienka sa začala výraznejšie preklápať proti protestujúcim lekárom, ktorí zobrali pacientov za rukojemníkov vo svojom boji o vyššie platy. Podľa prieskumu verejnej mienky agentúry Polis protest lekárskych odborárov nepodporovalo takmer 60 % občanov. Premiérka ponúkla lekárskym odborárom Memorandum o úprave pomerov v zdravotníctve, kde boli zohľadnené všetky ich požiadavky. Odborári mali výhrady voči zneniu viacerých ustanovení a Memorandum ešte odmietli podpísať. Dňa 29. novembra 2011 vyhlásila vláda SR núdzový stav v 15 nemocniciach, kde bol predpoklad, že môže byť v dôsledku výpovedí ohrozené poskytovanie akútnej zdravotnej starostlivosti. Najviac chýbali v nemocniciach anestéziológovia. K decembru výpoveď nestiahlo približne 1200 lekárov. Na humanitárnu pomoc prišlo dokonca aj 30 vojenských lekárov zo susednej Českej republiky. Nakoniec získali protestujúci lekárski odborári garancie na splnenie svojich požiadaviek, pristúpili k Memorandu, podpísali nové pracovné zmluvy s navýšeným platom a postupne nastupovali do služieb. Núdzový stav bol ukončený 8. decembra 2011. Ešte v decembri stihli poslanci NR SR schváliť v skrátenom legislatívnom konaní príslušné legislatívne zmeny, ktoré napríklad garantujú lekárom v zariadeniach ústavnej starostlivosti od roku 2012 minimálne mzdové nároky, t.j. minimálny základný plat: od 1.1.2012 najmenej vo výške 1,05-násobku priemernej mzdy v SR pre začínajúceho lekára a minimálne 1,60-násobku priemernej mzdy pre skúseného lekára; od 30.6.2012 min. 1,20-násobok, resp.1,90-násobok priemernej mzdy (v Memorande sľúbená tretia fáza navýšenia v zákone nie je: od 1.1.2013 min. 1,25-násobok, resp. min. 2,3- násobok priemernej mzdy v SR). Vláda sa tiež zaviazala, že lekári nebudú musieť pracovať viac, ako stanovuje Zákonník práce a budú sa dodržiavať tzv. personálne normatívy, ktoré stanovuje vyhláška MZ SR. Personálne normatívy stanovujú okrem iného maximálny počet pacientov na jedného lekára v tej-ktorej špecializácii. Lekári, ktorí by museli napriek tomu odpracovať viac, budú odškodnení buď náhradným voľnom, plateným pracovným voľnom na ďalšie vzdelávanie alebo náhradou mzdy. Medzi rokmi 2005 a 2008 vzrástli mzdy slovenských lekárov kumulatívne o 47 %, mzdy sestier o 48 %, pričom priemerné mzdy v národnom hospodárstve v tomto istom období sa zvýšili o 26 %.[84] Štatistiky o priemerných platoch lekárov sú veľmi heterogénne, nepresné a nemajú jednotnú metodiku. Tak napríklad podľa Štatistického úradu SR zarobili zamestnaní lekári v roku 2010 hrubú mesačnú mzdu, vrátane všetkých odmien, príplatkov a náhrad, v priemere 1240 EUR, čo bolo 1,61-násobok priemernej mzdy v celej slovenskej ekonomike. Podľa údajov OECD zarobili zamestnaní všeobecní lekári v roku 2008 v hrubom 1537 EUR mesačne, čo predstavovalo 2,2-násobok priemernej mzdy v ekonomike, pričom takáto úroveň je už porovnateľná s väčšinou iných vyspelých štátov. Podľa dolného odhadu mimovládneho ekonomického inštitútu INEKO zarábali slovenskí lekári (či už zamestnaní alebo s vlastnou praxou) v roku 2010 v priemere 1050 až 3200 EUR podľa odbornosti.[85] Českým príkladom sa inšpirovali i slovenské zdravotné sestry, ktoré tiež uvažovali o protestnom podávaní hromadných výpovedí, avšak nevydali sa touto nátlakovou cestou a usilovne vyjednávali s MZ SR o svojich požiadavkách, čo sa im nakoniec i vyplatilo. Okrem lepších platov a podmienok na prácu žiadali kvôli náročnosti ich práce aj skorší odchod do dôchodku. To posledné sa im síce nepodarilo presadiť, ale po vzore lekárov bol vo februári 2012 schválený zákon o minimálnych mzdových nárokoch sestier a pôrodných asistentiek, ktorý určil sadzby minimálnych mzdových nárokov sestier a pôrodných asistentiek podľa dĺžky praxe a dosiahnutého stupňa vzdelania (od 640 EUR do 994 EUR). Radosť sestier však netrvala dlho. Ústavný súd (ÚS) SR totiž prijal v júli 2012 návrh Generálnej prokuratúry (GP) SR na preskúmanie ústavnosti zákona o minimálnych mzdových nárokoch sestier a pôrodných asistentiek a vyhovel žiadosti na pozastavenie účinnosti tejto právnej normy až do definitívneho rozhodnutia vo veci. Zákonom garantované minimálne mzdové nároky priniesli od apríla 2012 zdravotným sestrám a pôrodným asistentkám vyššie mzdy, ale zároveň aj mnoho problémov s vyfinancovaním tohto záväzku, a to nielen u verejných, ale aj u súkromných poskytovateľov. A práve vzťahovanie sa predmetného zákona aj na neštátnych poskytovateľov by mohlo podľa GP SR ohroziť ich základné práva a slobody neúmerným finančným zaťažením. Argumentom proti malo byť aj to, že zákonodarca zvýhodnil len určitú skupinu zdravotníckych pracovníkov. |
6) Obdobie viery v silný štát v zdravotníctve – od roku 2012
Hneď po nástupe novej vlády bola ministerka zdravotníctva Zuzana Zvolenská konfrontovaná s vážnym problémom uspokojiť vyššie mzdové nároky lekárov a zdravotných sestier vyplývajúcich zo zákonov o minimálnych mzdových nárokoch. Tie podporil v predošlom volebnom období aj SMER-SD ešte ako opozičná strana. Na takéto výrazné navýšenie miezd v zdravotníctve však nebol v systéme dostatok zdrojov. Niektoré nemocnice nevedeli vyplatiť svojim lekárom vyššie mzdy, šéf Sociálnej poisťovne sa obával neplatenia odvodov a zvyšovania zadlženosti nemocníc, zariadenia sociálnych služieb uvažovali, že zo zdravotných sestier urobia radšej lacnejšie opatrovateľky, neštátni lekári zamestnávajúci zdravotné sestry sa ponosovali, že po povinnom navýšení platov sestier budú v strate, atď. Pre nedostatok peňazí sa niektorí zamestnávatelia snažili obchádzať predmetné zákony o vyšších mzdách tak, že nútili zdravotné sestry podpísať dodatky, ktorými im znížili pracovné úväzky sestier a vo zvyšnom čase mali úväzok ako platovo neregulované lacnejšie asistentky či administratívne pracovníčky.
Ministerka Z. Zvolenská prisľúbila, že na vyššie mzdy bude použitá vládna rezerva vo výške 50 mil. EUR, ktorú vytvorila na financovanie zvýšených miezd zdravotníkov predošlá vláda. Ďalšie zdroje chcela ministerka čerpať z nejednoznačných úspor v liekovej politike a z nového prerozdelenia zdravotných odvodov medzi poisťovne (pozri nižšie), ktorým mala VšZP získať dodatočné zdroje na úkor súkromných poisťovní. Napriek tomu nemuseli tieto plánované zdroje stačiť na vyššie mzdy lekárov a zdravotných sestier, a tak predbežné opatrenie Ústavného súdu SR, ktoré pozastavilo účinnosť zákona o minimálnych mzdových nárokoch zdravotných sestier a pôrodných asistentiek až do definitívneho rozhodnutia vo veci, prišlo ministerke celkom vhod.
Pri vyššie spomínanom novom prerozdelení zdravotných odvodov medzi poisťovne sa jednalo o zavedenie nového parametra do prerozdeľovacieho mechanizmu, ktorý sleduje chronické užívanie liekov pacientov.[86] Zabezpečuje to tzv. PCG-systém (Pharmaceutical alebo Pharmacy-based Cost Groups), ktorý sa používa ako nástroj na kompenzáciu rizikovej štruktúry poistencov podľa nákladových skupín založených na predpísaných liekoch. Tým sa má zúžiť priestor pre poisťovne na selekciu „nízkonákladových“ poistencov a zvýšiť motivácia poskytovať aj chronickú alebo nákladnú zdravotnú starostlivosť. Všetky zdravotné poisťovne sa zhodli, že PCG-systém prinesie spravodlivejšie prerozdelenie financií z verejného zdravotného poistenia, keďže bude viac reflektovať rôznu nákladovú náročnosť poistných kmeňov jednotlivých poisťovní z titulu ich chorobnosti. Súkromným poisťovniam sa však nepozdával účelovo urýchlený júlový termín zavádzania PCG-systému do praxe (peniaze sa prvýkrát po novom reálne prerozdeľujú od októbra 2012), keďže predošlý minister I. Uhliarik pripravoval štart na začiatok roka 2013, na ktorý boli poisťovne nastavené.
V Programovom vyhlásení druhej vlády Robrta Fica prevládli v oblasti zdravotníctva všeobecné formulácie. Po ukončení vládnutia tejto vlády bude preto veľmi ťažké ohodnotiť, ako naplnila svoj program, keďže je nekonkrétny. Vláda síce deklaruje, že chce efektívnejšie, kvalitnejšie a dostupnejšie zdravotníctvo pre pacienta, ale ako to chce dosiahnuť, nevidno. V programe vlády nie je možné nájsť konkrétne systémové kroky, ktoré by mohli pomôcť finančnej udržateľnosti zdravotníckeho systému na Slovensku.
Systém konkrétnej práce politikov druhej Ficovej vlády v zdravotníctve však skopíroval model prvej vlády R. Fica. Tak ako v roku 2006 začala Ficova garnitúra hneď od začiatku rušiť niektoré prvky Zajacovej reformy zdravotníctva, tak aj po nástupe jednofarebnej vlády na jar 2012 sa začali mnohé opatrenia dostávať späť do legislatívnej podoby, aká tu bola pred nástupom Radičovej vlády. Či už ide o opätovnú možnosť odvolávať predsedu ÚDZS de facto z akéhokoľvek dôvodu, o nedokončenie transformácie nemocníc na obchodné spoločnosti, o znovuzavedenie koncovej siete pre štátne nemocnice, o odstránení dvoch kritérií pri posudzovaní platobnej schopnosti zdravotných poisťovní, o zmenu systému referencovania cien liekov alebo o zákaz lekárenských sietí a vernostných zliav na predpisové lieky.
K týmto menej významným zmenám chce však druhá vláda Roberta Fica pridať aj jednu paradigmatickú zmenu, konkrétne zmenu systému verejného zdravotného poistenia, ktorý je od roku 1995 založený na pluralite poisťovní, na unitárny systém s jedinou štátnou zdravotnou poisťovňou. A zatiaľ to vyzerá tak, že sa táto významná zmena má udiať bez nejakej veľkej verejnej diskusie a odborných argumentov zo strany štátu.
Plány vlády hovoria o troch možnostiach ako zmeniť pluralitný systém na unitárny. Ide o prenájom a následnú správu poistných kmeňov súkromných poisťovní Všeobecnou zdravotnou poisťovňou, odkúpenie akcií či aktív súkromných poisťovní a ich prevod na VšZP a krajné riešenie – vyvlastnenie súkromných poisťovní. Ministerka zdravotníctva uprednostňuje dohodu so súkromnými poisťovňami na odkúpení ich akcií. Tie to však odmietajú.
7) Záver
Sektor zdravotníctva patrí, a nielen na Slovensku, medzi najviac problémové a súčasne najťažšie reformovateľné oblasti verejného života. Nároky a očakávania ľudí, čo sa týka zdravotníckeho systému, sú bezhraničné, pričom však jeho zdroje sú obmedzené. Napriek tomu sa o zmenu systému – reformu zdravotníctva niektorí politici pokúšajú, čo treba oceniť.
Graf 1 (viď nižšie), ktorý je výsledkom kontinuálneho hodnotenia zdravotníckych opatrení množstvom nezávislých odborníkov[87], naznačuje, ktorá vládna garnitúra v období rokov 2000-2010 bola v oblasti zdravotníctva najviac reformná a súčasne i najviac prínosná. Jednoznačným víťazom je „Zajacova reforma“, porazeným zdravotnícka politika vlády Roberta Fica.
Graf 1: Prínos zdravotníckych opatrení k sociálno-ekonomickému rozvoju krajiny (merané HESO-RATINGOM [-300; +300])
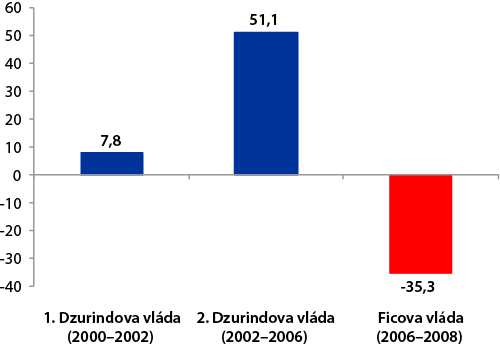
Pozn.: Čím vyššia hodnota, tým väčší prínos obdobia.
Zdroj: Projekt HESO, INEKO
Keď si podrobne pozrieme jednotlivé zdravotnícke opatrenia a ich expertné hodnotenie (viď nižšie Tabuľka 4), vidíme, že aj jednotlivo vnímala odborná, prevažne ekonomická, verejnosť ako najprospešnejšie opatrenia sledovaného obdobia výlučne zákony Zajacovej reformy, pričom na protipól umiestnila výlučne opatrenia ministra Ivana Valentoviča, ktoré práve rušili časti tejto reformy.
Tabuľka 4: Najprínosnejšie a najškodlivejšie zdravotnícke opatrenia za roky 2000-2008 (z hľadiska sociálno-ekonomického rozvoja krajiny)
|
Obdobie schválenia |
HESO-RATING |
|
|---|---|---|
|
Najprínosnejšie opatrenia |
||
|
Reformný zákon o rozsahu zdravotnej starostlivosti (č. 577/2004 Z. z.) |
Okt. 2004 |
150,1 |
|
Reformný zákon o poskytovateľoch zdravotnej starostlivosti (č. 578/2004 Z. z.) |
Okt. 2004 |
106,1 |
|
Reformný zákon o zdravotnom poistení (č. 580/2004 Z. z.) |
Okt. 2004 |
105,9 |
|
Reformný zákon o zdravotných poisťovniach a dohľade nad zdravotnou starostlivosťou (č. 581/2004 Z. z.) |
Okt. 2004 |
101,4 |
|
Najškodlivejšie opatrenia |
||
|
Zákaz zisku pre zdravotné poisťovne |
Okt. 2007 |
-97,9 |
|
Zrušenie niektorých paušálnych poplatkov (tzv. 20-korunáčky) |
Aug. 2006 |
-94,1 |
|
Zastavenie transformácie štátnych zdravotníckych zariadení na akciové spoločnosti |
Dec. 2007 |
-78,0 |
|
Umožnenie vláde odvolať predsedu Úradu pre dohľad nad zdravotnou starostlivosťou z akýchkoľvek dôvodov |
Dec. 2006 |
-74,2 |
Zdroj: Projekt HESO, INEKO
Je možné konštatovať, že mimo reformy ministra Rudolfa Zajaca nebol a ani v súčasnosti nie je na Slovensku ponúkaný alternatívny koncept smerovania slovenského zdravotníctva porovnateľnej komplexnosti a kvality.
Zajacova reforma sa zaradila medzi ostatné významné systémové zmeny uskutočnené počas druhej vlády Mikuláša Dzurindu, kedy Slovensko získalo punc reformnej krajiny. Mnohé rešpektované medzinárodné inštitúcie a zahraničné médiá sa vtedy vyslovovali, že Slovensko sa stalo z krajiny, ktorá zaostávala v ekonomických a sociálnych reformách, „reformným tigrom“ (The New York Times), „rajom pre investorov“ (Forbes Magazine), „modelom zmien“ (The Wall Street Journal) a „najreformnejšou krajinou v regióne“ (Svetová banka).
Pre spoločnosť je dôležité, aby si vydiskutovala, čo tieto zmeny umožnilo – ktoré najdôležitejšie faktory pomohli reformovať ekonomiku a sociálnu oblasť v takej šírke a hĺbke, a preto Inštitút pre ekonomické a sociálne reformy INEKO uskutočnil v novembri 2004 prieskum[88], v ktorom sa pýtal odbornú verejnosť, čo (kto) pôsobilo najviac v prospech prijatia rozsiahlych reforiem na Slovensku. Vyše 62 % respondentov sa vyslovilo, že najpodstatnejšími faktormi pre realizáciu reformných krokov boli výsledky parlamentných volieb v roku 2002, kedy politici získali od občanov mandát na zmenu, a prítomnosť proreformnej orientácie malej, ale vplyvnej skupiny ľudí. A práve málopočetný reformný tím okolo ministra Zajaca spolu s podporujúcimi politikmi, odborníkmi a časťou zdravotníckej obce vytvorili potrebné kritické množstvo ľudí, ktorí presadili systémové zmeny v slovenskom zdravotníctve aj bez širokej podpory obyvateľstva.
Kontrolné otázky, otázky do diskusie:
-
Podarilo sa prijatými legislatívnymi zmenami docieliť za uplynulých 12 rokov zlepšenie fungovania systému zdravotníctva v SR?
-
Prispeli legislatívne úpravy počas uplynulých 12 rokov k vytvoreniu stabilného a finančne udržateľného systému zdravotníctva, ktorý nebude vytvárať nové dlhy?
-
Prečo sa podľa Vás zásadné zmeny v zdravotníctve presadzujú tak ťažko?
-
Ktoré obdobie považujete Vy v slovenskom zdravotníctve za najviac reformne plodné?
-
Ktoré opatrenia vlády a ministerstva zdravotníctva počas uplynulej dekády považujete za najviac prínosné?
8) Zdroje
BEBLAVÝ, M. – SIČÁKOVÁ, E. (2001): Ekonomické a sociálne reformy na Slovensku: Niektoré aspekty tvorby verejnej politiky a presadzovania záujmov. Bratislava: Inštitút pre ekonomické a sociálne reformy INEKO. ISBN 80-89041-37-X
BEER, G. (2009): Tajné oddlžovanie zdravotníctva: Po kritike Veriteľa oddlžuje aj súčasná vláda. A robí to zle. http://www.etrend.sk, 14.12.2009
GOLIAŠ, P. (2011): Koľko zarábajú lekári? Blog INEKO. http://blog.etrend.sk, 10.8.2011
i-HEALTH (2012): Portál i-Health: INEKO o zdravotníctve. Inštitút pre ekonomické a sociálne reformy INEKO a zdravotná poisťovňa Dôvera. http://www.i-health.sk
JURZYCA, E. (2000): Permanentná reforma. Domino fórum č. 23/2000, 8.-14.6.2000
KARPIŠ, J. (2006): Ministerstvo zdravotníctva SR. In: KOLLÁR, M. – BÚTORA, M. (ed.): Predsavzatia a skutočnosť II.: Hodnotenie plnenia programového vyhlásenia druhej vlády Mikuláša Dzurindu. Bratislava: Inštitút pre verejné otázky. ISBN 80-88935-87-3
KOVÁČ, E. (2006): Reforma zdravotníctva na Slovensku a realita – stručná charakteristika. Konzílium č. 1/2006, časopis Slovenskej lekárskej komory
MIKLOŠ, I. (a kol.) (2005): Kniha reforiem: Alebo ako si Slovensko získalo medzinárodné uznanie v ekonomickej oblasti. 1.vydanie. Bratislava: Ministerstvo financií SR. ISBN 80-969378-0-4
Národný program reforiem Slovenskej republiky 2011 – 2014. Vláda SR. Apríl 2011
PAŽITNÝ, P. (2011): Prečo lekárom nezvýšiť platy. .týždeň č. 48/2011, 28.11.2011. ISSN: 1336-653X
PAŽITNÝ, P. – SZALAY, T. – SZALAYOVÁ, A. – MAĎAROVÁ, H. (2006): Zdravotníctvo. In: KOLLÁR, M. – MESEŽNIKOV, G. – BÚTORA, M. (ed.): Slovensko 2005: Súhrnná správa o stave spoločnosti. Bratislava: Inštitút pre verejné otázky. ISBN 80-88935-84-9
PAŽITNÝ, P. – ZAJAC, R. (2001): Stratégia reformy zdravotníctva – reálnej reformy pre občana. Bratislava: M.E.S.A. 10. ISBN 80-968-293-7-8
ROHÁČ, D. – VAŠÁK, J. – ZACHAR, D. (2002): Hodnotenie ekonomických a sociálnych opatrení: HESO. Bratislava: Inštitút pre ekonomické a sociálne reformy INEKO. ISBN 80-89026-07-9
SZALAY, T. (2008): Veritel.sk: U koho skončilo 20 miliárd? http://szalay.blog.sme.sk, 10.7.2008
VAGAČ, L. – ZACHAR, D. – GOLIAŠ, P. (2011): Annual National Report 2011. Pensions, Health Care and Long-term Care: Slovakia. ASISP Report. European Commission, DG Employment, Social Affairs and Inclusion
VAGAČ, L. – ZACHAR, D. – GOLIAŠ, P. (2012): Annual National Report 2012. Pensions, Health Care and Long-term Care: Slovakia. ASISP Report. European Commission, DG Employment, Social Affairs and Inclusion
ZACHAR, D. (2003): Hodnotenie reformnej atmosféry. In: VAGAČ, L. (ed.): Národná správa o ľudskom rozvoji: Slovenská republika 2001-2002. Bratislava: Centrum pre hospodársky rozvoj a UNDP. ISBN 80-89026-05-2
ZACHAR, D. (2011a): Dovoľme nemocniciam vyberať poplatky: Regulovaná spoluúčasť pacientov môže byť sociálnejšia ako dnešný systém „bezplatného“ zdravotníctva. Blog INEKO. http://blog.etrend.sk, 15.4.2011
ZACHAR, D. (2011b): Problémy v liekovej politike SR. In: EUROREPORT plus, marec-apríl 2011. ISSN 1336-8796
ZACHAR, D. (2011c): Vernostným systémom áno, ale len s fixným doplatkom: Navrhovaný vernostný systém lekární môže deformovať cenotvorbu liekov a poškodiť verejné financie. Blog INEKO. http://blog.etrend.sk, 8.9.2011
ZACHAR, D. (ed.) (2003): HESO 2002: Hodnotenie ekonomických a sociálnych opatrení. Bratislava: Inštitút pre ekonomické a sociálne reformy INEKO. ISBN 80-89026-11-7
ZACHAR, D. (ed.) (2004): Reformy na Slovensku 2003-2004: Hodnotenie ekonomických a sociálnych opatrení. Bratislava: Inštitút pre ekonomické a sociálne reformy INEKO. ISBN 80-89026-18-4
ZACHAR, D. (ed.) (2005): Reformy na Slovensku 2004-2005: Hodnotenie ekonomických a sociálnych opatrení. Bratislava: Inštitút pre ekonomické a sociálne reformy INEKO. ISBN 80-89026-19-2
ZACHAR, D. (ed.) (2006): Reformy na Slovensku 2005: Hodnotenie ekonomických a sociálnych opatrení (HESO). Bratislava: Inštitút pre ekonomické a sociálne reformy INEKO. ISBN 80-89026-21-4
ZACHAR, D. (ed.) (2007): Slovensko 2006: Hodnotenie ekonomických a sociálnych opatrení (Projekt HESO). Bratislava: Inštitút pre ekonomické a sociálne reformy INEKO. ISBN 978-80-89026-23-4
ZACHAR, D. (ed.) (2008): Slovensko 2007: Hodnotenie ekonomických a sociálnych opatrení (Projekt HESO). Bratislava: Inštitút pre ekonomické a sociálne reformy INEKO. ISBN 978-80-89026-25-8
ZACHAR, D. (ed.) (2009): Ekonomické a sociálne opatrenia na Slovensku 2008: Projekt HESO. Bratislava: Inštitút pre ekonomické a sociálne reformy INEKO. ISBN 978-80-970197-0-9
ZAJAC, R. – PAŽITNÝ, P. (2000): Zdravotníctvo. In: KOLLÁR, M. – MESEŽNIKOV, G. (ed.): Slovensko 2000: Súhrnná správa o stave spoločnosti. Bratislava: Inštitút pre verejné otázky. ISBN 80-88935-17-2
ZAJAC, R. – PAŽITNÝ, P. (2001): Zdravotníctvo. In: KOLLÁR, M. – MESEŽNIKOV, G. (ed.): Slovensko 2001: Súhrnná správa o stave spoločnosti. Bratislava: Inštitút pre verejné otázky. ISBN 80-88935-26-1
ZAJAC, R. – PAŽITNÝ, P. (2002): Zdravotníctvo. In: KOLLÁR, M. – MESEŽNIKOV, G. (ed.): Slovensko 2002: Súhrnná správa o stave spoločnosti II. Bratislava: Inštitút pre verejné otázky. ISBN 80-88935-40-7
ZEMANOVIČOVÁ, D. (2000): Ekonomická transformácia v SR po 10 rokoch. Finance a úvěr č. 10/2000. Praha: Fakulta sociálnych vied Univerzity Karlovej
[1] Zemanovičová (2000), Jurzyca (2000)
[2] Ben Slay, riaditeľ Regionálneho centra UNDP Bratislava; príspevok na medzinárodnej konferencii inštitútu INEKO Ekonomické reformy pre Európu, Bratislava, 18.3.2004
[3] Ministri zdravotníctva, ako si žijú a čo robia; denník SME, 2.6.2003
[4] do ukončenia volebného obdobia prvej Dzurindovej vlády na jeseň 2002
[5] Pažitný a Zajac (2001), Zajac a Pažitný (2001)
[6] Zajac a Pažitný (2000)
[7] Podiel súkromných zdrojov na celkových výdavkoch zdravotníctva v SR bol v roku 2001 na úrovni 10,7 %, pričom v roku 2007 dosiahol tento podiel už 33,2 %. Kým v roku 2001 sa Slovensko zaraďovalo medzi európske krajiny s najnižším podielom súkromných zdrojov v zdravotníctve, v roku 2007 mu už patrilo postavenie na špici rebríčka. (zdroj: OECD Health Data 2009)
[8] V SR bolo v tom čase 6 akútnych postelí na 1000 obyvateľov, v Bratislave až 11,2 (Roháč, Vašák a Zachar (2002)).
[9] napr. v rámci projektu HESO (Hodnotenie ekonomických a sociálnych opatrení) ekonomického inštitútu INEKO
[10] Morálny hazard znamená také riskantné chovanie, kedy sa riskujúca strana spolieha na to, že prípadné straty neponesie sama, ale že ich bude zdieľať s niekým iným, väčšinou so štátom, teda platcami daní. (zdroj: ivanmiklos.sk)
[11] pravidelná fixná platba za každého pacienta v evidencii
[12] Dovtedy bolo celé zdravotníctvo financované princípom globálneho prídelu zvyškovým spôsobom. To znamená, že zdravotné poisťovne rozdeľovali zdroje podľa toho, koľko ich mali v danom mesiaci k dispozícii. Rozdelenie uskutočňovali podľa svojho kľúča a museli dodržať iba rozpätie minimálnej po maximálnu cenu bodu za výkon alebo za lieky.
[13] zariadenia ambulantnej starostlivosti – zdravotné strediská a polikliniky, dovtedy nesprivatizované verejné lekárne, hlavne pri poliklinikách a zdravotných strediskách, niektoré liečebne pre dlhodobo chorých, niektoré detské ozdravovne a sanatóriá, odborné liečebné ústavy a prírodné liečebné kúpele Slovthermae
[14] Spolu s Petrom Pažitným zverejnili v roku 2001 východiskovú publikáciu Stratégia reformy zdravotníctva – reálnej reformy pre občana.
[15] V teórii politického cyklu je obdobie pred voľbami spájané s častým presadzovaním opatrení expanzívneho (rozumej: rozhadzovačného) charakteru, ktoré sú z krátkodobého pohľadu (tesne pred voľbami) síce politicky populárne, avšak v dlhodobejšej perspektíve majú negatívne následky. S približujúcimi sa voľbami teda klesá pravdepodobnosť prijatia systémových nepopulárnych opatrení, ktoré prinesú svoje ovocie až v neskoršom období.
[16] pozri napr.: „10.9.2005. Na doteraz najväčšom protestnom zhromaždení zdravotníckych pracovníkov od zmeny režimu sa zišlo viac než 5000 účastníkov z celého Slovenska.“ (Za slušné zdravotníctvo; časopis Slovenskej lekárskej komory Konzílium č.4/2005, str. 4-5)
Lekári vypískali premiéra a reformu; SME.sk, 29.3.2006
Zažijeme najväčší štrajk zdravotníkov v histórii; týždenník Slovo č.14/2006
[17] pozri: Prieskum o príčinách reforiem v SR; Projekt HESO, INEKO, november 2004
[18] Syndróm mäkkých rozpočtových obmedzení pre určitú organizáciu vzniká vtedy, ak v danom prostredí existuje podporná inštitúcia (napr. štát), ktorá je pripravená finančne kryť celý deficit danej organizácie. Môže sa jednať o priamu „podporu“, „pomoc“, či „vyrovnanie“. Za určitú nepriamu formu mäkkých rozpočtových obmedzení môžeme považovať aj iné výhody, ktoré štát zdravotným poisťovniam alebo nemocniciam garantoval vo forme „zmäkčovania“ prostredia, v ktorom sa pohybujú – napr. zákaz exekúcií, verejná minimálna sieť a pod. Pojem mäkké rozpočtové obmedzenia po prvýkrát použil maďarský ekonóm János Kornai v 70. rokoch 20. storočia. (zdroj: hpi.sk)
[19] pozri napr. dáta OECD alebo WHO
[20] Percepcia korupcie na Slovensku: Prieskum verejnej mienky pre Transparency International Slovensko; Agentúra Focus, november 2009
[21] Prieskum Svetovej banky a USAID z roku 1999 kvantifikoval neformálne platby v slovenskom zdravotníctve na úrovni 6,5 mld. Sk (Zachar (2005)).
[22] Hospodárenie zdravotníckeho systému bolo od roku 1995 chronicky schodkové (Zajac a Pažitný (2002)).
[23] Celkový dlh v rezorte zdravotníctva v roku 2004 poklesol o 3,76 mld. Sk. K tomu prispeli predovšetkým zdravotné poisťovne, ktoré boli oddlžované prostredníctvom štátnej spoločnosti Veriteľ, a.s. Naopak, zdravotnícke zariadenia (v tom čase ešte neboli transformované na akciové spoločnosti, niektoré z nich však už boli delimitované na obce a VÚC a transformované na neziskové organizácie poskytujúce všeobecne prospešné služby) tvorili stále nový dlh. (zdroj: Informácia o vývoji dlhu v rezorte zdravotníctva k 31.12.2004; Úrad vlády SR)
[24] Diagnosis Related Groups
[25] Tieto opatrenia pomohli v porovnaní s prognózami spomaliť v roku 2003 nárast dlhu o takmer polovicu na 4,8 mld. Sk. Obmedzil sa nadbytočný dopyt po zdravotnej starostlivosti – poklesli nadbytočné návštevy u lekára a spomalil sa rast výdavkov na lieky, pričom dostupnosť zdravotnej starostlivosti sa podľa údajov MZ SR neznížila. (zdroj: Informácia o vývoji dlhu v rezorte zdravotníctva k 31.12.2003; Úrad vlády SR)
[26] Okrem systémových obsahoval aj niektoré sieťové opatrenia.
[27] Karpiš (2006) hovorí, že efekt zavedenia poplatkov viedol naozaj k poklesu spotreby, čo sa prejavilo v poklese návštev u lekára, pričom najviac klesli návštevy v primárnej sfére a len minimálne klesol počet návštev u špecialistov a v nemocniciach.
[28] Zachar (2003)
[29] zdroj: veritel.sk; Mikloš (2005) tvrdil, že v rokoch 2000-2002 rástol nový nekrytý dlh priemerne o 7 až 9 mld. Sk ročne, a to i napriek tomu, že do zdravotníctva smerovalo 10,5 mld. Sk z privatizačných výnosov.
[30] zdroj: Informácia o vývoji dlhu v rezorte zdravotníctva k 30.6.2003; Úrad vlády SR; podľa Zajaca a Pažitného (2002) však vonkajší dlh dosahoval v roku 2002 takmer 30 mld. Sk
[31] aj z prostriedkov z privatizácie
[32] zdroj: veritel.sk
[33] V súčasnosti možno na stránke veritel.sk v prehľadnej forme nájsť všetky subjekty spolu so sumou, ktorá im bola vyplatená Veriteľom.
[34] Dlh zdravotných poisťovní a zdravotníckych zariadení transformovaných na akciové spoločnosti tvoril zvyšné 1 % celkového dlhu. (zdroj: Správa o vývoji dlhov v rezorte zdravotníctva k 31.12.2007; Úrad vlády SR)
[35] Beer (2009)
[36] Úroková sadzba bola stanovená na úrovni 2,85 % nad 6-mesačnou sadzbou EURIBOR (Beer (2009)).
[37] Nemocnice nedokážu splácať výpomoc od štátu; SME.sk/SITA, 23.6.2010
[38] Zachar (2005)
[39] Po novom tvorilo základ predpísané, a nie skutočne vybraté poistné.
[40] Od mája 2006 boli deregulované ceny zdravotných výkonov vo všeobecnej a špecializovanej ambulantnej zdravotnej starostlivosti, v nemocniciach, stacionároch, v kúpeľoch, pri doprave do a z nemocníc a medzi nimi, čo umožnilo poisťovniam a poskytovateľom dohodnúť si samostatne, bez štátnej regulácie, primeraný platobný mechanizmus a reálnu výšku cien výkonov.
[41] Kritici často poukazovali na rozpor medzi povinným, solidárnym, neziskovým charakterom verejného zdravotného poistenia a právnou formou zdravotných poisťovní transformovaných na akciové spoločnosti – subjekty súkromného práva, ktoré sú určené na tvorbu zisku.
[42] Nevyhnutou súčasťou transformácie zdravotných poisťovní na akciové spoločnosti bolo vyriešenie ich záväzkov voči súkromným subjektom a zdravotníckym zariadeniam, čo sa docielilo oddlžovaním prostredníctvom štátnej akciovej spoločnosti Veriteľ (pozri vyššie Rámček 2).
[43] V roku 1994 začalo v SR existovať 13 zdravotných poisťovní, ktoré postupne zanikali, alebo sa zlučovali. V roku 2005 bolo transformovaných 5 poisťovní (VšZP, SZP, Apollo, Dôvera a Sideria-Istota). Po transformácii vstúpili na trh 2 nové súkromné poisťovne – Union a Európska zdravotná poisťovňa (EZP). Aj v dôsledku prijatej legislatívy počas vlády R. Fica, ktorá bola v oblasti zdravotníctva značne protitrhová a uprednostňovala často štátnych poskytovateľov a poisťovne pred súkromnými, už na trh zdravotného poistenia nevstúpil žiadny nový hráč, skôr sa poisťovne zlučovali, alebo likvidovali (EZP), a tak v roku 2010 fungujú v SR už len 3 poisťovne (VšZP, Dôvera a Union).
[44] Minimálna sieť je kvantitatívny parameter, ktorý udáva taký počet poskytovateľov zdravotnej starostlivosti v jednotlivej lokalite (regióne), ktorý zabezpečuje dobrú dostupnosť a odbornosť poskytovanej zdravotnej starostlivosti. Minimálnu sieť určuje vláda nariadením. (pozri aj nižšie)
[45] Čarnogurská, Miklošová aj Bugárová – štandardná úroveň; eTrend.sk, 4.5.2010
[46] Dozor nad poskytovateľmi a udeľovanie sankcií majú na starosti MZ SR, VÚC, komory a ÚDZS.
[47] Niektorí opoziční politici a lekárske stavovské organizácie požadovali umožnenie transformácie štátnych zdravotníckych zariadení aj na neziskové organizácie poskytujúce všeobecne prospešné služby, s čím sa nakoniec minister zdravotníctva stotožnil a začiatkom decembra 2004 takéto ustanovenie schválila i NR SR.
[48] Znižovanie korporativizmu si dala za cieľ i vláda vo svojom Programovom vyhlásení.
[49] Nakoniec sa počet záchraniek zvýšil na 259 posádok, čo umožnilo dosiahnuť 99 % pacientov do 15 minút a 77 % obyvateľov do 10 minút. (Pažitný, Szalay, Szalayová a Maďarová (2006))
[50] Koncom júna 2005 však poslanci NR SR schválili svoj návrh, ktorý zamedzoval vzniku reťazcov lekární tým, že povolil každému držiteľovi povolenia na poskytovanie lekárenskej starostlivosti zriadenie len jednej lekárne a jednej pobočky.
[51] preparáty s rovnakým kvalitatívnym a kvantitatívnym zložením ako originálne, patentom už nechránené, lieky
[52] napr. rozšírenie okruhu pacientov oslobodených od paušálnych poplatkov; stanovenie najvyššej možnej hranice paušálnych poplatkov a doplatku pacienta za niektoré lieky a dietetické potraviny; rozšírenie okruhu poistencov štátu; ponechanie najmenej 51 % akcií štátu v transformovaných štátnych zdravotníckych zariadeniach; stanovenie maximálneho, resp. minimálneho podielu diagnóz, ktoré môžu byť plne spoplatnené, resp. musia byť plne hradené verejným zdravotným poistením, pričom sa zvýšil rozsah chorôb s povinným plným hradením z verejného zdravotného poistenia; neumožnenie vzniku reťazcov lekární
[53] pozri napr.: Reforma zdravotníctva na Slovensku nepopulárna; EurActiv.sk, 8.3.2006
[54] Zachar (2005)
[55] De iure boli paušálne poplatky znížené vládnym nariadením na 0 Sk.
[56] napr. vysokoškolský pedagóg Ján Pokrivčák pri hodnotení opatrenia v rámci projektu HESO
[57] aktívne a systematické sledovanie zdravotného stavu osoby, u ktorej je predpoklad zhoršovania zdravotného stavu, jej vyšetrenie a liečba – napr. onkologickí pacienti, chronicky chorí (diabetici, alergici a pod.)
[58] Neskôr sa tento okruh rozšíril o psychiatra a očného lekára v prípade predpísania okuliarov.
[59] Zmyslom pevnej siete poskytovateľov má byť štátom garantované zabezpečenie približne rovnako časovo dostupnej neodkladnej zdravotnej starostlivosti z každého kúta SR. Kritériami sú určený minimálny základný rozsah poskytovanej starostlivosti a geografické spádové územie reálne vo veľkosti okresu alebo zhluku menších okresov.
[60] Zachar (2008)
[61] Akcionári zdravotnej poisťovne Dôvera zaslali štátu predarbitrážnu výzvu, v ktorej požadovali kompenzáciu vo výške 15 mld. Sk. Združenie zdravotných poisťovní odhadlo výšku náhrady za poškodené investície, o ktorú by mohli všetky zdravotné poisťovne žiadať štát, na 30 mld. Sk.
[62] Priemerné režijné náklady poisťovní v neregulovanom roku 2006 predstavovali 6,2 %. (Zachar (2008))
[63] v tomto prípade dodatočné náklady nutné na vynútenie si očakávaných plnení a náklady na riešenie sporov
[64] napr. použitím zisku na financovanie zdravotnej starostlivosti u majetkovo spriaznených poskytovateľov, znižovaním základného imania či kúpou väčšej a drahšej poisťovne menšou, ak sú za oboma rovnakí akcionári (viď zlúčenie Dôvery s Apollom)
[65] Do konca roka 2007 sa na akciové spoločnosti stihlo transformovať 6 nemocníc.
[66] Celkovo ide približne o 3 mil. poistencov štátu.
[67] pozri napr. OECD Health Data 2009
[68] Prirážka klesá so stúpajúcou cenou lieku.
[69] Doteraz existovala na Slovensku pevná percentuálna obchodná prirážka (napr. na poisťovňou uhrádzané lieky na lekársky predpis mohol mať distribútor maximálnu prirážku 11 % z ceny výrobcu lieku a lekáreň 21 % z ceny výrobcu).
[70] najmä drahé lieky na liečbu onkologických ochorení a autoimunitných porúch
[71] Dôvodom nárastu v SR bol podľa vtedajšieho ministra zdravotníctva Richarda Rašiho fakt, že hoci ceny liekov poklesli, bolo predpísaných o 11 miliónov balení liekov viac ako v roku 2008. (zdroj: R. Raši: Efekt referencovania cien liekov je z hľadiska systému stabilizačný; zzz.sk/TASR, 10.5.2010)
[72] HPI víta programové tézy v zdravotníctve; hpi.sk, 24.6.2010
[73] Hoci sa predčasné parlamentné voľby konali až v marci 2012, vláde I. Radičovej boli do nástupu novej vlády ústavným zákonom oklieštené právomoci tým, že mohla prijímať ekonomické a sociálne opatrenia zásadného charakteru len so súhlasom prezidenta SR.
[74] Podľa znenia dôvodovej správy novela pridala už k existujúcej definícii platobnej schopnosti ďalšie dva ukazovatele. Jedným je sledovanie pomeru krátkodobých pohľadávok a záväzkov (tzv. current ratio), ktoré má umožniť odhaliť nesúlad medzi záväzkami voči poskytovateľom zdravotnej starostlivosti, a schopnosťou ich financovať. Druhým je ukazovateľ kapitálovej primeranosti, podielu vlastných zdrojov na vybranom poistnom po prerozdelení, ktorý má umožniť sledovať dostatočné kapitálové vybavenie zdravotnej poisťovne.
[75] DRG (Diagnosis-Related Groups) je, presnejšie formulované, klasifikačný systém, ktorý zatrieďuje prípady (hospitalizácie) podľa diagnóz a diagnosticko-liečebných procedúr (výkonov) do skupín, ktoré majú podobné klinické charakteristiky a podobnú ekonomickú náročnosť (zdroj: http://www.hpi.sk). Takéto usporiadanie potom pomáha pri oceňovaní jednotlivých výkonov a ich odmeňovaní zo strany zdravotných poisťovní.
[76] Pozitívom je, že podľa oficiálnych údajov Národného centra zdravotníckych informácií (NCZI) prišlo v roku 2011 k poklesu spotreby tak predpisových, ako aj voľnopredajných liekov tak vo finančnom, ako aj v množstevnom vyjadrení. Čísla z prvého štvrťroka 2012 potvrdili nastúpený trend poklesu spotreby.
[77] Zachar (2011b)
[78] MZ SR určilo v pozitívnom zozname približne len 380 liečiv, teda asi tretinu všetkých účinných látok, ktoré sa budú musieť predpisovať genericky.
[79] Predmetom kritiky bola tiež povinnosť vakcinácie všetkých detí v SR proti tejto chorobe najmä v súvislosti s otáznou mierou nákladovej efektívnosti a porovnaním so zahraničím.
[80] Zachar (2011c)
[81] Závažné zistenia v hospodárení VšZP za rok 2011; vszp.sk, 2.8.2012
[82] Obmedzenie použitia zisku zdravotnými poisťovňami napadla aj Európska komisia, ktorá v novembri 2009 začala voči SR konanie s podozrením, že došlo k porušeniu pravidiel pre voľný pohyb kapitálu.
[83] Zachar (2011a)
[84] Pažitný (2011)
[85] Goliaš (2011)
[86] Doposiaľ boli kritériami prerozdeľovania zdravotných odvodov pohlavie a vek poistencov a od roku 2010 aj ekonomická aktivita, t.j. počet poistencov, za ktorých platí odvody štát.
[87] pozri Projekt HESO, INEKO
[88] v rámci projektu HESO (Hodnotenie ekonomických a sociálnych opatrení)
Prihláste sa na odber newslettera
Newsletter
Počet lekární rastie. Zlepšuje sa dostupnosť?
Analýza lekárenského trhu v SR a v ČR
Odvodový bonus v kontexte reformy verejného zdravotného poistenia
Rozpočet: prekvapenie sa nekoná
Od
Tomáš Szalay
Mezinárodní porovnání mezd lékařů a sester
Vnitřní diferenciace mezd lékařů a sester v České republice
Relativní mzdy v sektoru zdravotnictví
Zmeny prídu až po voľbách
Od
Tomáš Szalay
Monitoring
Prečo liečba neplodnosti láka oligarchov
Od
etrend.sk
Zdravotné sestry budú protestovať proti rozkrádaniu zdravotníctva
Od
pravda.sk
Biznis s titulmi: Kto platí, môže byť v testoch aj podpriemerný
Od
projektN.sk
Nemocniciam zavesil Kažimír pred nos 50 miliónov. Bude ich pánom
Od
etrend.sk
Prieskum v piešťanskej nemocnici si každý vysvetľuje po svojom
Od
pravda.sk
Prečítali sme si
- Transparency: Prestanú nemocnice s neefektívnymi nákupmi... zemiakov?
- Transparency: Polovica nemocníc nemá na pacienta čas
- Lekár: Treba iný typ zmeny, viac prístrojov nepomôže
- Na zdravotníckych eurofondoch najviac zarobil Širokého Váhostav
- Analýza Operačného programu zdravotníctvo 2007-2013: Viac verejnej kontroly eurofondov
- Veľké nemocnice nakupovali elektrinu najdrahšie
- Prešetrovanie údajnej štátnej pomoci pre SZP a VšZP [pdf]
developed by enscope, s.r.o.