—
HPI - Stredoeurópsky inštitút pre zdravotnú politiku > Knižnica > Prednášky > Prednášky UPMS > Platba za výkon, hospitalizáciu a DRG (prednáška 6/8)
Platba za výkon, hospitalizáciu a DRG (prednáška 6/8)
utorok, 14. máj 2013, 16:47 — Peter Pažitný a Angelika Szalayová

Pozrite su šiestu prednášku cyklu Inovácie pre lepšie zdravotníctvo na Univerzite pre moderné Slovensko. Peter Pažitný a Angelika Szalayová v nej hovoria o platobných mechanizmoch: platbe za výkon, platbe za ukončenú hospitalizáciu ako aj o tzv. „platbe za diagnózu“ – DRG. Pod prednáškou sa nachádza jej prehľadný prepis.
1. Akým spôsobom sú platení špecialisti, diagnostika a nemocničná starostlivosť?
Náklady na špecialistov, nemocničnú starostlivosť a diagnostické vyšetrenia tvoria viac ako polovicu celkových nákladov na zdravotníctvo:

Zdroj: vlastné spracovanie
Pri nákupe špecializovanej zdravotnej starostlivosti používajú poisťovne na Slovensku 3 základné platobné mechanizmy:
- platba za výkon,
- platba za lôžkodeň
- platba za ukončenú hospitalizáciu,
Každý z týchto platobných mechanizmov má svoje nedostatky, preto boli takmer všetky priebežne upravované tak, aby sa predchádzalo ich negatívam.
2. Čo je to platba za výkon a ako sa pri nej stanoví odmena poskytovateľa?
Pri platbe za výkon si poskytovateľ vyúčtuje poisťovni za každú návštevu pacienta všetky výkony zo zoznamu, ktoré pri jeho vyšetrovaní a liečbe vykonal. Ak napríklad príde pacient za kardiológom, ktorý ho najprv základne vyšetrí, potom mu „natočí“ EKG a následne odoberie krv, lekár si na konci mesiaca za túto návštevu vyúčtuje u poisťovne pacienta výkon „vyšetrenie jedného orgánového systému“, „12-zvodové EKG“ a „odber krvi“. Takýchto rôznych výkonov existuje v zozname niekoľko tisíc (pričom lekár určitej odbornosti z nich používa vždy len pár desiatok) a pre každý výkon je v ňon stanovená hodnota vo forme bodov. Odmena poskytovateľa sa potom vypočíta ako súčet bodov za všetky výkony, ktoré poskytol poistencom tejto poisťovne v danom mesiaci, prenásobený cenou za bod, ktorú si na dané obdobie dohodla poisťovňa s poskytovateľom. Používanie bodov ako ocenenia výkonov a ceny za bod umožňuje jednoduchú zmenu cien všetkých výkonov, pričom pomerná náročnosť výkonov zostáva zachovaná.
3. Kde sa na Slovensku používa platba za výkon?
Platba za výkon sa na Slovensku používa pri ambulantných špecialistoch, laboratórnej a zobrazovacej diagnostike aj pri niektorých výkonoch v lôžkových zariadeniach – buď ak ide o jednodňovú chirurgiu (pacient príde aj odíde v rovnaký deň), alebo ak celá hospitalizácia trvá kratšie ako 3 dni (ponechanie pacienta do druhého dňa po zákroku v nemocnici).
4. K čomu motivuje platba za výkon?
Keďže poskytovateľ dostane zaplatené za každý výkon, ktorý vykoná, tento platobný mechanizmus ho motivuje k poskytovaniu čím najväčšieho počtu výkonov. To aj v prípade, ak ich pacient ani nepotrebuje (keďže pacient za tieto výkony neplatí, väčšinou mu nevadí, ak mu je urobená magnetická rezonancia navyše). Pre poskytovateľa môže byť navyše výhodnejšie uprednostňovať niektoré výkony pred inými – ak ich poskytuje sám alebo ak má z nich vyšší príjem ako z iných.
5. Ako sa dá zlepšiť platba za výkon?
Ako prvá reakcia na motivácie pri platbe za výkony boli zavedené tzv. limity. Každý poskytovateľ dostal maximálny mesačný rozpočet na ním poskytované výkony, a keď túto hranicu prekročil, viac peňazí od poisťovne nedostal. Táto úprava ho mala motivovať k poskytovaniu len tých výkonov, ktoré boli naozaj potrebné. V praxi to však skôr vyzeralo tak, že lekári robili všetko ako dovtedy, a keď pár dní pred koncom mesiaca „vyčerpali limit“, odmietali ošetrovať pacientov, resp. zatvárali amublancie. Vznikajúce „nadlimity“ (t.j. vykonané, ale neuhradené výkony, ktoré poskytol lekár po vyčerpaní limitu) sa následne stávali predmetom sporov na konci roka. Problémom limitov je aj to, že sa skôr stanovovali podľa histórie daného lekára a nie podľa objektívnych kritérií (ako odbornosť lekára, počet pacientov a ich chorobnosť a pod.). Tým pádom ich mali vyššie lekári, ktorí robili pred zavedením limitov zbytočné výkony.
Takéto limity existujú ešte aj dnes, najmä pri laboratórnej a zobrazovacej diagnostike, ale pri platbách za výkony ambulantných špecialistov sa zaviedla tzv. degresívna cena bodu. Aj v tomto prípade má lekár stanovený rozpočet na mesiac, ale po jeho prekročení mu cena neklesá na nulu, ale len na nižšiu výšku. Tento prístup vychádza zo skutočnosti, že po presiahnutí určitého počtu výkonov sú náklady lekára na poskytnutie ďalšieho výkonu (tzv. marginálne náklady) nižšie, pretože si už „pokryl“ fixné náklady. U niektorých poisťovní pritom cena po presiahnutí limitu klesá len v prípade, ak poskytovateľ neplní zmluvne dohodnuté kritériá kvality a efektívnosti.
6. Čo je to platba za lôžkodeň a ukončenú hospitalizáciu a ako sa pri nich stanoví odmena poskytovateľa?
Okrem platby za výkony sa pri lôžovej starostlivosti na Slovensku používajú ďalšie 2 typy platobných mechanzmov: platba za lôžkodeň a platba za ukončenú hospitalizáciu. Pri platbe za lôžkodeň dostáva nemocnice fixnú sumu za každý deň, ktorý strávi pacient v nemocnici. Pri platbe za ukončenú hospitalizáciu sa uhradí fixná suma za celú hospitalizáciu pacienta, bez ohľadu na počet dní, ktoré pacient strávil v nemocnici.
7. K čomu motivuje platba za lôžkodeň a platba za ukončenú hospitalizáciu?
Platba za lôžkodeň motivuje poskytovateľa udržiavať pacientov čím najdlhšie v nemocnici, aj nad rámec potrebného času, pretože práve posledné nadbytočné dni sú pre neho najziskovejšie (náklady na starostlivosť o takmer zdravého pacienta sú nízke, pričom platba od poisťovne je rovnaká ako v prvé dni). Pri platbe za ukončenú hospitalizáciu je naopak poskytovateľ motivovaný pustiť pacienta domov čím najskôr, ako to jeho zdravotný stav dovolí.
Pri oboch platobných mechanizmov sú poskytovatelia motivovaní prijímať najmä ľahkých pacientov, na ktorých sú najziskovejší, a nákladných pacientov sa môžu snažiť posielať do iných zariadení.
8. Kde sa používa platba za lôžkodeň a platba za ukončenú hospitalizáciu?
Platba za lôžkodeň sa v súčasnosti používa už len veľmi zriedkavo, a to pri dlhodobých hospitalizáciách, kedy pacienti trávia v nemocniciach týždne až mesiace. Platba za ukončenú hospitalizáciu predstavuje najčastejšiu formu platby za lôžkovú starostlivosť na Slovensku.
9. Ako sa dá zlepšiť platba za lôžkodeň a ukončenú hospitalizáciu?
Aj v prípade platieb za hospitalizáciu používajú niektoré poisťovne limity, ktorou obmedzujú maximálny objem finančých prostiredkov, ktorý zaplatia poskytovateľovi. Iným prístupom je plánovanie a manažment hospitalizácií, pri ktorých poskytovateľ nahlasuje poisťovni každú akútnu hospitalizáciu do 24 od prijatia pacienta. Hospitalizácie, ktoré umožňujú odklad, nahlasuje poskytovateľ poisťovni pred nástupom pacienta na hospitalizáciu. Poisťovňa následne odsúhlasí len toľko plánovaných hospitalizácií, koľko zodpovedá akémusi virtuálnemu limitu.
Významným vylepšením platieb za hospitalizáciu by bolo zavedenie tzv. DRG.
10. Čo je to DRG?
DRG (diagnosis related groups) je klasifikačný systém, ktorý zaraďuje prípady krátkodobej hospitalizácie (hospitalizačné epizódy) práve do jednej z niekoľko sto skupín podľa klinickej a nákladovej podobnosti.
V jednej DRG skupine sú teda vždy zoskupené hospitalizačné epizódy klinicky podobné a nákladovo dostatočne homogénne.
11. Čo je prínos DRG?
Prínos DRG je
- merať produkciu nemocníc
- vyššia spravodlivosť pri odmeňovaní nemocníc – odstráni súčasnú horizontálnu a vertikálnu nespravodlivosť v odmeňovaní
- zaviesť kvalitnejší spôsob kompenzácie rizikovej štruktúry poistencov (prediktor DCG)
12. DRG ako klasifikačný mechanizmus
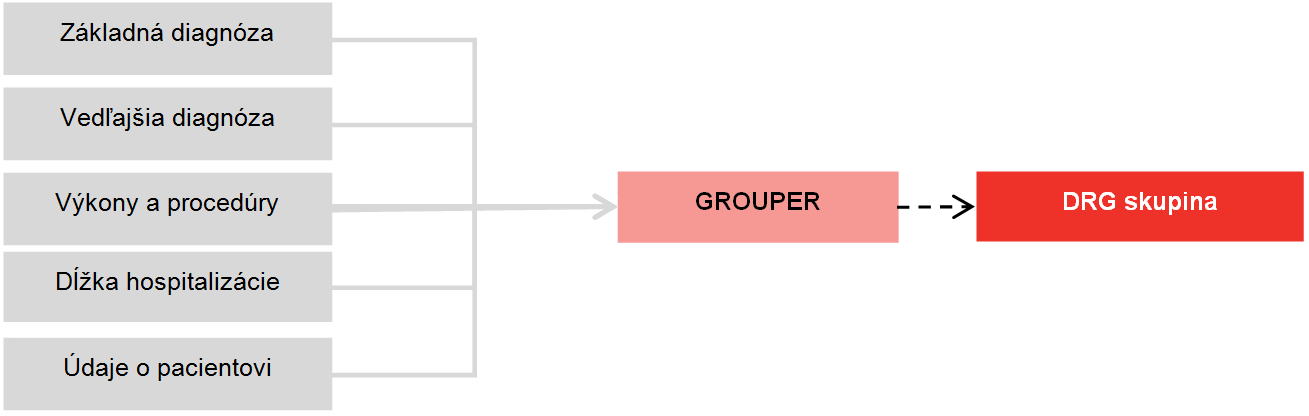
Zdroj: vlastné spracovanie
13. DRG ako platobný mechanizmus
Význam DRG spočíva v tom, že (rizikovo ocenená) prospektívna sadzba dokáže dostatočne odradiť producenta od produkcie služieb za vyšších nákladov, než aké by toleroval voľný trh.
Prospektívne stanovená sadzba je odvodená od predpokladaných priemerných nákladov danej DRG skupiny.
Znamená a priori zastropovanie úhrady na jednotku a tak vytvára produkčné riziko pre poskytovateľov, ktorí nemôžu produkovať za vyšších nákladov ako je takto regulovaná úhrada.
14. Čo je to relatívna váha?
Každá DRG skupina má svoju relatívnu váhu, napr. vybrané DRG v rámci skupiny MCD 05 – choroby obehového systému
|
Vybrané DRG v rámci skupiny MCD 05 – choroby obehového systému |
Váha DRG |
|---|---|
|
Angina pectoris, arteroskleróza a iné choroby obehového systému |
0.68230 |
|
Angina pectoris s komplexnými neinvazívnymi diagnostickými procedúrami |
0.89730 |
|
Akútny infarkt myokardu liečený špeciálnou liečbou |
1.81635 |
|
Akútny infarkt myokardu s implantáciou dočasného pacemakera |
2.42426 |
|
Akútny infarkt myokardu liečený trombotickou terapiou |
2.72841 |
|
Akútny infarkt myokardu liečený s PTKA bez stentu |
5.90909 |
|
Akútny infarkt myokardu liečený s PTKA a stentom |
8.88757 |
Zdroj: Maďarské DRG
15. Čo je to základná sadzba?
Základná sadzba je platba za DRG s relatívnou váhou 1, napr. 1 000 €.
16. Čo je to doba hospitalizácie?
Každá DRG skupina má určenú dolnú a hornú doba hospitalizácie, pre nekomplikované prípady, pre mierne komplikované prípady a pre závažne komplikované prípady. Dolná a horná doba hospitalizácie majú vplyv na celkovú výšku úhrady.
17. Ako sa teda vypočíta úhrada v systéme DRG?

Zdroj: vlastné spracovanie
Príklad úhrady v systéme DRG
|
Základná sadzba za DRG skupinu s váhou 1 |
Váha DRG skupiny |
Skutočná doba hospitalizácie |
Úhrada |
|---|---|---|---|
|
1 000 € |
1.50000 |
7 dní |
1 500 € |
|
1 000 € |
1.50000 |
2 dni |
750 € |
|
1 000 € |
1.50000 |
13 dní |
1 500 € plus denný paušál za 3 dni (ak je 30 € za deň), tak spolu je to 1 590 € |
Zdroj: vlastné spracovanie
Zhrnutie
-
Pri nákupe špecializovanej zdravotnej starostlivosti používajú poisťovne na Slovensku 3 základné platobné mechanizmy:
- platba za výkon
- platba za lôžkodeň
- platba za ukončenú hospitalizáciu
- Pri platbe za výkon si vyúčtuje poskytovateľ poisťovni za každú návštevu pacienta všetky výkony zo zoznamu, ktoré pri jeho vyšetrovaní a liečbe vykonal.
- Pri platbe za lôžkodeň dostáva nemocnice fixnú sumu za každý deň, ktorý strávi pacient v nemocnici.
- Pri platbe za ukončenú hospitalizáciu sa uhradí fixná suma za celú hospitalizáciu pacienta, bez ohľadu na počet dní, ktoré pacient strávil v nemocnici.
- DRG (diagnosis related groups) je klasifikačný systém, ktorý zaraďuje prípady krátkodobej hospitalizácie (hospitalizačné epizódy) práve do jednej z niekoľko sto skupín podľa klinickej a nákladovej podobnosti. Kľúčové komponenty DRG: grouper, relatívne váhy, základná sadzba, minimálny a maximálny počet dní hospitalizácie.
Súvisiace články
- Cash-flow definuje správanie: Kapitácia (prednáška 5/8)
- Nastal čas učiť sa od holandských majstrov (prednáška 4/8)
- Prečo zdravotníctvo nemôže byť bezplatné? (prednáška 3/8)
- Vznik reward based healthcare (prednáška 2/8)
- Žijeme v ére chronických chorôb (prednáška 1/8)
- Plán MEDIPARTNER: Partnerská sieť poskytovateľov (prednáška 7/8)
- Plán MEDIPARTNER. Motivačný program pre poistencov (prednáška 8/8)
Prihláste sa na odber newslettera
Newsletter
Počet lekární rastie. Zlepšuje sa dostupnosť?
Analýza lekárenského trhu v SR a v ČR
Odvodový bonus v kontexte reformy verejného zdravotného poistenia
Rozpočet: prekvapenie sa nekoná
Od
Tomáš Szalay
Mezinárodní porovnání mezd lékařů a sester
Vnitřní diferenciace mezd lékařů a sester v České republice
Relativní mzdy v sektoru zdravotnictví
Zmeny prídu až po voľbách
Od
Tomáš Szalay
Monitoring
Prečo liečba neplodnosti láka oligarchov
Od
etrend.sk
Zdravotné sestry budú protestovať proti rozkrádaniu zdravotníctva
Od
pravda.sk
Biznis s titulmi: Kto platí, môže byť v testoch aj podpriemerný
Od
projektN.sk
Nemocniciam zavesil Kažimír pred nos 50 miliónov. Bude ich pánom
Od
etrend.sk
Prieskum v piešťanskej nemocnici si každý vysvetľuje po svojom
Od
pravda.sk
Prečítali sme si
- Transparency: Prestanú nemocnice s neefektívnymi nákupmi... zemiakov?
- Transparency: Polovica nemocníc nemá na pacienta čas
- Lekár: Treba iný typ zmeny, viac prístrojov nepomôže
- Na zdravotníckych eurofondoch najviac zarobil Širokého Váhostav
- Analýza Operačného programu zdravotníctvo 2007-2013: Viac verejnej kontroly eurofondov
- Veľké nemocnice nakupovali elektrinu najdrahšie
- Prešetrovanie údajnej štátnej pomoci pre SZP a VšZP [pdf]
developed by enscope, s.r.o.




